収益サイクル管理 (RCM) とは、医療サービス提供者に支払われる金銭を請求、追跡、回収する財務プロセスのことをいいます。RCM には、患者の登録、保険の確認、保険会社への請求書の提出、患者への請求と支払いの回収までが含まれます。RCM の市場規模は、2030 年までに 2,380 億ドルを超えると見込まれています。
この記事では、RCM のプロセスについて知っておくべきこと、プロセスをシンプルにする方法とよくある課題への対処方法、ならびに財務成果を改善するためのベストプラクティスを説明します。
この記事の内容
- 医療業務に収益サイクル管理を導入するメリット
- 医療事業者における収益サイクルの要素と段階
- 収益サイクル管理のベストプラクティス
- 保険金の支払い請求: ステップバイステップガイド
- 収益サイクル管理のプロセスが収益におよぼす影響
- 収益サイクル管理におけるテクノロジーの活用
- 医療事業者の収益サイクル管理における課題
Forrester が継続請求の部門で Stripe をトップに選出。Stripe は 10 の評価基準で最高スコアを獲得し、お客様から平均以上のフィードバックを得ました。レポートを読み、Stripe Billing を新しい収益源の開拓や市場トレンドへの適応、そしてスムーズな拡張のために利用できる理由の詳細をご確認ください。
医療業務に収益サイクル管理を導入するメリット
医療事業者は、RCM を活用することで、財務安定化、効率向上、患者ケアの改善を実現することができます。
財務安定化: RCM は、提供したサービスの支払いをすばやくキャプチャーして回収することにより、医療サービス提供者の収入の流れを安定化させます。
効率化とコスト削減: RCM のプロセスを導入することにより、請求やコーディングなどの事務処理に要する時間と手間を減らし、スタッフを患者のケアに専念させることができます。
患者体験の向上: 管理の行き届いた RCM システムを使うことで、請求の正確性が上がり、支払いプロセスが使いやすいものになるため、複雑さを解消して患者体験全般を高めることができます。
医療事業者における収益サイクルの要素と段階
医療サービス提供者の収益サイクルは複数の段階で構成され、サービスに対する支払いを医療サービス提供者が確実に受け取れるようにしています。
事前登録: 患者が受診する前に、その人の人口統計情報 (性別、年齢などの細分化情報) と保険に関する情報を集めます。
患者登録: 個人情報や病歴など、患者に関する上記以外の情報を収集します。
保険の確認および承認: 保険の補償範囲を確認し、保険の手続きに必要な承認を取得します。
請求のキャプチャーとコーディング: 患者に提供したサービスおよび治療をすべて記録し、これを、保険金を請求するための請求コード (ICD-10 と CPT コードなど)に変換します。このコードは医療業界で標準化されており、これにより医療サービス提供者に償還される金額が決まります。
請求書の提出: 上記のコードを記した請求書を保険会社に提出し、支払いを受けます。保険金の支払人は、請求書が保険証券および契約書と一致していることを確認し、保険金の全額支払い、一部支払い、または支払い拒否のいずれかを選択します。
支払い拒否への対応: 保険金の支払いを拒否された場合に、対応および異議申し立てを行います。
支払いの記帳: 保険会社から医療サービス提供者に保険金の支払いが行われたら、患者の会計記録にその支払いを記帳します。
患者への請求: 保険で補償されない支払いがある場合は患者に請求します。これには、定額自己負担金、控除免責金額、補償対象外のサービスの料金などが含まれます。
支払いの回収: 未払いの代金を追跡します。督促状の送付、支払いプランの設定、代行業者への回収依頼などが含まれる場合があります。
報告: データと主要業績評価指標を分析し、医療サービス提供者の収益サイクル全般の健全性を報告し、改善の余地がある部分については注意を喚起します。
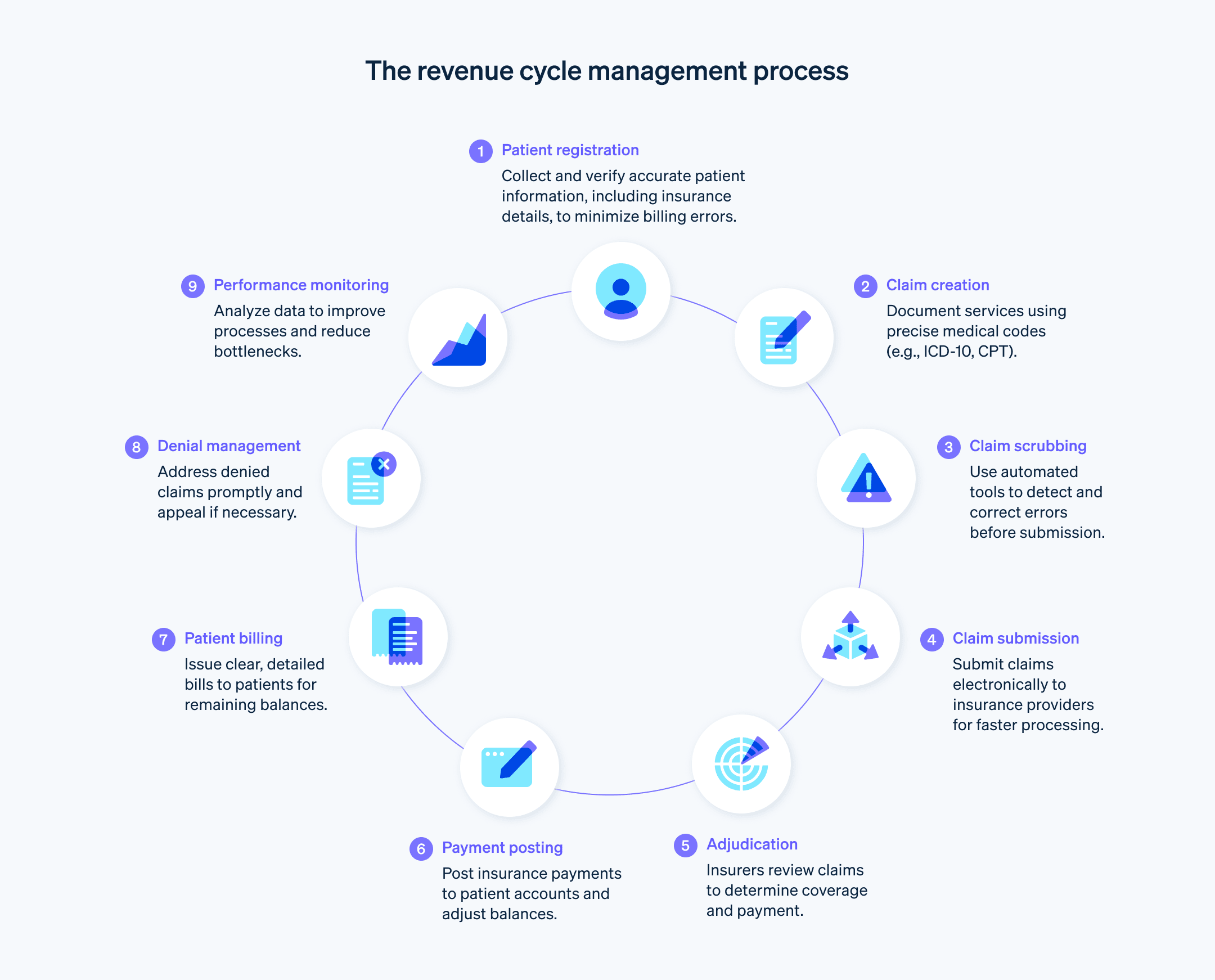
収益サイクル管理のベストプラクティス
RCM のプロセスを効率的に実施するには、データを包括的に集め、患者とのやりとりを透明化し、運用状況を定期的に監視する必要があります。次は、収益サイクル管理のベストプラクティスの概要について説明します。
データの収集: 患者が最初に来院したときに、個人情報、人口統計情報、連絡先、健康状態、保険の詳細など、その患者に関する情報を包括的に収集します。こうしたデータは、デジタルツールを使うと正確に、かつ確実に収集することができます。正確なデータを収集することで、支払い請求時のミスや、保険金の支払いが拒否される可能性をできる限り抑えることができます。
確認: 収集した情報、特に保険関連の情報の正確性を確認します。リアルタイムの検証システムを使用して、患者の補償範囲、給付金、事前承認の要件などを、チェックします。サービスを提供する前に受給資格を確かめ、事前承認を得ておくことで、事前に保険金の支払い責任を明確にし、補償範囲の問題による請求拒否と、それにより患者に想定外の金額が請求される可能性を回避することができます。
データの整合性: 患者情報は定期的に更新および検証します。保険、連絡先、病歴に変更があった場合は、すぐに患者記録に反映させます。患者には、情報登録のプロセスと、必要な情報、その重要性を知らせます。それにより、保険金の請求を正確かつ最新の情報で作成することができます。
法令遵守: 患者のプライバシー保護に関する法律や、データセキュリティ基準など、関連するすべての法規制を参照し、それらに準拠した登録プロセスを作成します。そうすることで、法規制上のペナルティーによって後の収入に影響を及ぼさずに済みます。
コーディング: 最新のコーディングの基準と更新情報をスタッフに周知するための、継続的な研修やトレーニングに投資します。提供するすべてのサービスのコーディングについて、正確性と厳密性が確保されるようにします。そうすることで、給付金を最大化し、支払い拒否の確率を減らし、することができます。
請求のスクラブ: 請求の自動スクラブツールを使用して、支払いの拒否や遅延の原因になり得るエラーを検出して修正します。請求を提出する前にスクラブを行うことで、データの入力ミスによる支払い拒否の件数を減らすことができます。
保険請求の提出: 保険会社に適切なタイミングで記入漏れやエラーのない保険請求を提出できるように、体系化されたプロセスを構築します。請求の提出にかかる時間を短縮することで、給付金の支払いを早めることができます。
請求の追跡と支払い拒否の管理: 提出した保険請求を追跡するシステムを導入します。給付が拒否されたときや、追加情報を求められた場合にすぐに対応できるようにして、できる限り収入の流れが滞らないようにします。給付拒否が発生しないようにするため、また異議申し立てをすみやかに実行できるようにするため、給付拒否の分析を行って対応可能なパターンを特定します。
患者とのコミュニケーション: 患者側の負担額は、早い段階で患者に伝え、また繰り返し伝えるようにします。コスト、請求手続き、予想される負担額を、透明性をもって伝えることで、患者の満足度を高め、支払いの回収関連の問題を回避できます。
患者への請求: 患者に、請求金額の詳しい内訳記したわかりやすい請求書を提供します。患者がスムーズに支払いを済ませられるように、複数の支払い方法および支払いプランを用意します。これにより、支払いの回収を迅速化し、未払い金を減らすことができます。
支払いの処理: 支払い処理の方法と時期を記録するシステムを構築して、患者のアカウントへの転記および勘定の消し込みを行い、できる限りすみやかに収入が回収され記録されるようにします。
カスタマーサービス: 十分な知識を備え、いつでも連絡を取ることができるカスタマーサービスチームを設置し、登録や請求、保険に関する患者からの問い合わせに対応します。患者が混乱することがないように懸念に対処することで、支払いに関するコンプライアンスが改善し、患者体験を向上できます。
テクノロジーの活用: RCM のプロセスをシンプルにし、手作業によるエラーを減らし、収益サイクルに関するインサイトをリアルタイムで得られる、ソフトウェアやテクノロジーの導入を検討します。それにより、支払い回収をスピードアップでき、貴重なリソースを医療業務の他の医療業務に振り向けることができます。
パフォーマンスの監視: 主要業績評価指標 (KPI) などの指標を定期的に調べ、収益サイクルの健全性を監視します。得られたインサイトを、意思決定や継続的改善に生かします。
保険金の支払い請求: ステップバイステップガイド
患者に医療サービスを提供したら、医療サービスプロバイダーは保険金請求書を作成して提出し、給付金を受け取ります。請求が受理されたら、医療サービスプロバイダーは患者のアカウントの未払い金額を更新し、残りの金額を患者に請求します。保険金請求が拒否された場合は、請求の修正および再提出や、異議申し立ての申請などが必要になることがあります。
保険金請求の作成: 医療サービス提供者は、患者の来診を記録し、診察の内容とそこで提供したサービスに応じた適切な医療コードを使って支払い請求可能な料金に変換します。これには、診断コード (ICD-10 など) や処置コード (CPT や HCPCS) などがあります。
保険請求のスクラブ: 請求にスクラブと呼ばれる徹底したレビュープロセスを適用し、請求エラーや矛盾点を特定して修正します。この手順を加えることで、不正確な患者情報、コードのミス、詳細情報の不足などを原因とする請求拒否の可能性を減らすことができます。
保険請求の提出: 該当する保険会社に請求を提出します。通常、このプロセスには電子データ交換 (EDI) システムが使用されます。EDI では、手作業に比べて提出や返信に要する時間を短縮できます。
保険会社による判定: 保険会社が、保証範囲を確認し、請求されたサービスが患者の保険証券と矛盾がないかどうかを調べて請求の審査を行い、給付責任を判定します。
支払い金額の決定: 保険会社が、支払い金額を、完全支払い、一部支払い、支払い拒否のいずれかに決定します。これは治療の範囲、ネットワークの合意事項、治療時点での患者の適格性に基づいて決定されます。
支払いおよび保険給付明細書 (EOB): 保険会社が、支払い金額を EOB とともに医療サービス提供者に支払います。EOB には、補償の対象となるサービス、支払い額、患者が負担する支払い金額 (控除免除金額や自己負担金など) が記されています。
支払いの転記: 医療サービス提供者は、患者のアカウントに上記支払い金額を転記して、支払い金額および患者が支払う残りの金額が示されるように残高を修正します。
患者への請求: 医療サービスプロバイダーは、残りの金額の請求書を患者に発行します。
支払い拒否の管理: 保険金請求が拒否された場合は、医療機関は拒否の理由を確認し、問題があれば修正します。状況に応じて、請求書を再提出したり、決定に対する異議申し立てを行ったりします。
報告と分析: 医療サービスプロバイダーは、請求のプロセスを定期的に調べ、支払いの拒否や遅延に共通する理由などそのときどきの傾向を特定します。このデータから請求のプロセスを改善して、以降の請求の受理率を高めることができます。
収益サイクル管理のプロセスが収益におよぼす影響
収益サイクル管理のステップは、それぞれが適切なタイミングで正確に支払いを回収し、医療サービス提供者の収益を生むように機能します。次に、各ステップがどのようにしてスムーズな収益の回収を可能にするのかについて説明します。
患者の登録: 患者の情報を正確に記録することで、支払い遅延につながる請求時のエラーを減らしています。
保険請求の作成: 医療コードを正確に入力し、すみやかに請求を提出することで、保険会社の支払いを早めています。
支払い金の回収: 保険会社および患者からの支払いを追跡することで、医療サービス提供者は、矛盾点、支払い拒否、料金の未払いなどにすみやかに対応し、スムーズな収益の流れを維持しています。
患者の財務にかかわるエンゲージメント: 患者に自身の負担額や、利用可能な支払い方法を伝え、請求関連の問い合わせに対応するサポートを用意することで、患者の満足度を高めて、支払い義務が遅滞なく果たされるようにしています。
報告と分析: 会計データを分析し、支払い回収の傾向を見きわめるプロセスから得られた情報を、財務健全性を高め収益を順調に確保するための意思決定に役立てています。
法令遵守: 絶えず進化している医療業界の規制および支払人の要件を遵守することで、法令やコンプライアンス関連の混乱が生じた場合に収益を保護できるようにしています。RCM のプロセスは、こうした法令上の懸念を積極的に注視して問題を回避します。
収益サイクル管理におけるテクノロジーの活用
テクノロジーを活用すると、RCM の精度を高めることができ、最先端の技術にも対応しやすくなるため、医療サービス提供者の財務を改善し、管理事務の負担を軽減できます。次に、RCM のプロセスを改善するテクノロジーツールをご紹介します。
電子カルテ (EHR): EHR はさまざまな医療環境を横断的に患者のデータを統合したもので、患者情報に幅広い場所からアクセスすることができるため、診察内容の正確な記録および患者に対する請求に活用できます。
自動資格確認システム: サービスを提供する前に、患者の保険の補償内容と給付金をリアルタイムで確認できる自動システムで、補償範囲の問題から発生する請求エラーや支払い拒否の発生を軽減できます。
医療コーディングソフトウェア: コードの入力者が、治療および診断に適した正しいコードを選択できるようにする高度なコーディングソフトウェアです。AI と機械学習を活用してコードを提案して、ヒューマンエラーのリスクを減らすシステムもあります。
保険請求管理システム: 保険金請求のエラーをチェックし、提出のプロセスを自動化するシステムです。請求拒否につながる、よくある問題が検出されたときは警告され、提出前に修正することができます。
電子請求および決済処理: 患者の請求書を電子的に送付し、オンライン決済を可能にして、請求と決済の処理をスピードアップするテクノロジーです。
データ分析と報告: 財務データを精査して、収益サイクルにおける傾向、ボトルネック、改善機会を特定する高度な分析ツールです。得られたインサイトは、重要な意思決定や業務の改善に役立てることができます。
患者エンゲージメントプラットフォーム: 患者に、負担額や利用可能な支払い方法の通知、オンラインの請求と支払いオプションの提供、役立つ情報リソースの提供が可能なプラットフォームで、患者体験の向上と支払いに関する義務の順守を可能にします。
支払い拒否対応ツール: 支払いを拒否された保険金請求を追跡および分析し、パターンや根本原因を特定することで、医療機関に組織的課題への対処と請求業務の改善を可能にするテクノロジーです。
定型業務の自動化: 診察の予約、保険の確認、支払いの督促などの定型業務を自動化し、スタッフの負担を減らして、RCM のより複雑な業務に専念できるようにします。
医療機関の収益サイクル管理における課題
次に、絶えず進化する医療関連の規制順守をはじめ、患者体験のバランスをとることまで、RCM のプロセスで遭遇するさまざまな課題についてご紹介します。
複雑な請求とコーディング: 医療業界の請求およびコーディングのプロセスは複雑で、診断や治療のコードが何千種類もあり、しかもそれが頻繁に更新され変更されています。コーディング業務を常に最新の状態に保持するには、継続的な教育と調整が不可欠です。
絶えず進化する規制: 医療業界の規制は頻繁に変更され、請求業務、患者のプライバシー、データセキュリティなど RCM のさまざまな側面に影響を及ぼします。医療提供者は、こうした変更を常に注視して、把握しておく必要があります。
保険会社ごとの相違: 請求と給付の業務では、保険会社によって異なるルールや補償方針、給付払い戻し率に対応する必要があり、それが、保険金請求の作成、提出、異議申し立ての手続きを複雑にしています。
患者負担額の増加: 免責金額が高額な医療保険が増えてきたことで、診療費のうち患者が負担する割合も、以前より増えてきています。患者の資金は保険会社に比べて限られているため、患者から支払いを回収することは保険会社から回収する場合よりも困難になりがちです。
リソースを大量に消費するテクノロジー統合: さまざまなテクノロジーシステム (EHR、請求ソフトウェア、患者ポータルなど) の統合は、複雑な作業で費用もかさみます。テクノロジーが適切に統合されていないと、データがサイロ化し、RCM のプロセスを妨げることにもなりかねません。
支払い拒否の管理: 支払い拒否の管理やその件数の削減は常に付きまとう問題です。請求が拒否されたら、その都度、リソースを追加して、調査、異議申し立て、再提出を行う必要があります。
スタッフのトレーニングと異動: 請求業務やk-ディング、関連する規制は絶えず進化しているため、それに合わせてスタッフにも継続的にトレーニングを実施する必要があります。RCM の担当者の異動が多いと、収益サイクルの中断、さらには処理の不一致につながる可能性があります。
サイバーセキュリティの脅威: RCM のデジタルシステムへの依存度が高まると、その医療機関はデータ漏洩などサイバーセキュリティの脅威にさらされやすくなり、巨額の財務損失やイメージの低下につながる可能性もあります。
データ分析の負担: 大量のデータを収集、統合、解釈することは、簡単なことではありません。医療機関がこうしたデータを意思決定に効果的に使用しようとする際は、さまざまな困難が付きまとうことがあります。
患者体験とのバランス: RCM の財務的側面と、ポジティブな患者体験とのバランスをとることも、簡単なことではありません。請求ミス、透明性の欠如、コミュニケーション不足などの問題は、患者の不満につながり、医療機関の評価に影響を及ぼす場合があります。
この記事の内容は、一般的な情報および教育のみを目的としており、法律上または税務上のアドバイスとして解釈されるべきではありません。Stripe は、記事内の情報の正確性、完全性、妥当性、または最新性を保証または請け合うものではありません。特定の状況については、管轄区域で活動する資格のある有能な弁護士または会計士に助言を求める必要があります。