Revenue Cycle Management (RCM) ist ein finanzielles Verfahren, das von Gesundheitsdienstleistern genutzt wird, um eingehende Zahlungen abzurechnen, zu verfolgen und einzuziehen. RCM umfasst die Patientenregistrierung, die Überprüfung der Versicherung, die Einreichung von Ansprüchen, die Patientenabrechnung und das Inkasso. Prognosen zufolge wird der RCM-Markt bis zum Jahr 2030 mehr als 238 Milliarden USD betragen.
Nachfolgend erfahren Sie, was der RCM-Prozess beinhaltet, wie Sie den Prozess vereinfachen und häufige Herausforderungen bewältigen können und wie Sie die finanziellen Ergebnisse verbessern können.
Worum geht es in diesem Artikel?
- Wie Revenue Cycle Management die Abläufe im Gesundheitswesen verbessert
- Komponenten und Phasen des Umsatzzyklus im Gesundheitswesen
- Best Practices für das Revenue Cycle Management
- Einreichung von Versicherungsansprüchen: Eine Schritt-für-Schritt-Anleitung
- Auswirkungen des Revenue-Cycle-Management-Prozesses auf den Umsatz
- So kann Technologie das Revenue Cycle Management unterstützen
- Herausforderungen im Revenue Cycle Management für das Gesundheitswesen
Forrester zeichnet Stripe als „Leader“ für wiederkehrende Abrechnungen aus. Stripe erhielt in zehn Bewertungskriterien die höchstmögliche Punktzahl und überdurchschnittlich gutes Kundenfeedback. Im Bericht erfahren Sie, wie Stripe Billing Ihnen dabei helfen kann, neue Umsatzquellen zu erschließen, auf Markttrends zu reagieren und einfach zu skalieren.
Wie Revenue Cycle Management die Abläufe im Gesundheitswesen verbessert
Unternehmen im Gesundheitswesen verlassen sich auf RCM, um finanzielle Stabilität, Effizienz und eine bessere Patientenversorgung zu erreichen.
Finanzielle Stabilität: RCM fördert einen kontinuierlichen Einkommensfluss für Gesundheitsdienstleister, da die Zahlungen für erbrachte Leistungen umgehend erfasst und eingezogen werden.
Effizienz und geringere Kosten: Der RCM-Prozess spart Zeit und Ressourcen, die für administrative Aufgaben wie Abrechnung und Codierung aufgewendet werden, sodass sich das Personal auf die Patientenversorgung konzentrieren kann.
Verbesserte Patientenerfahrung: Ein gut verwaltetes RCM-System ermöglicht eine genaue Abrechnung und einfachere Zahlungsvorgänge, wodurch Unklarheiten minimiert und die Patientenerfahrung insgesamt verbessert wird.
Komponenten und Phasen des Umsatzzyklus im Gesundheitswesen
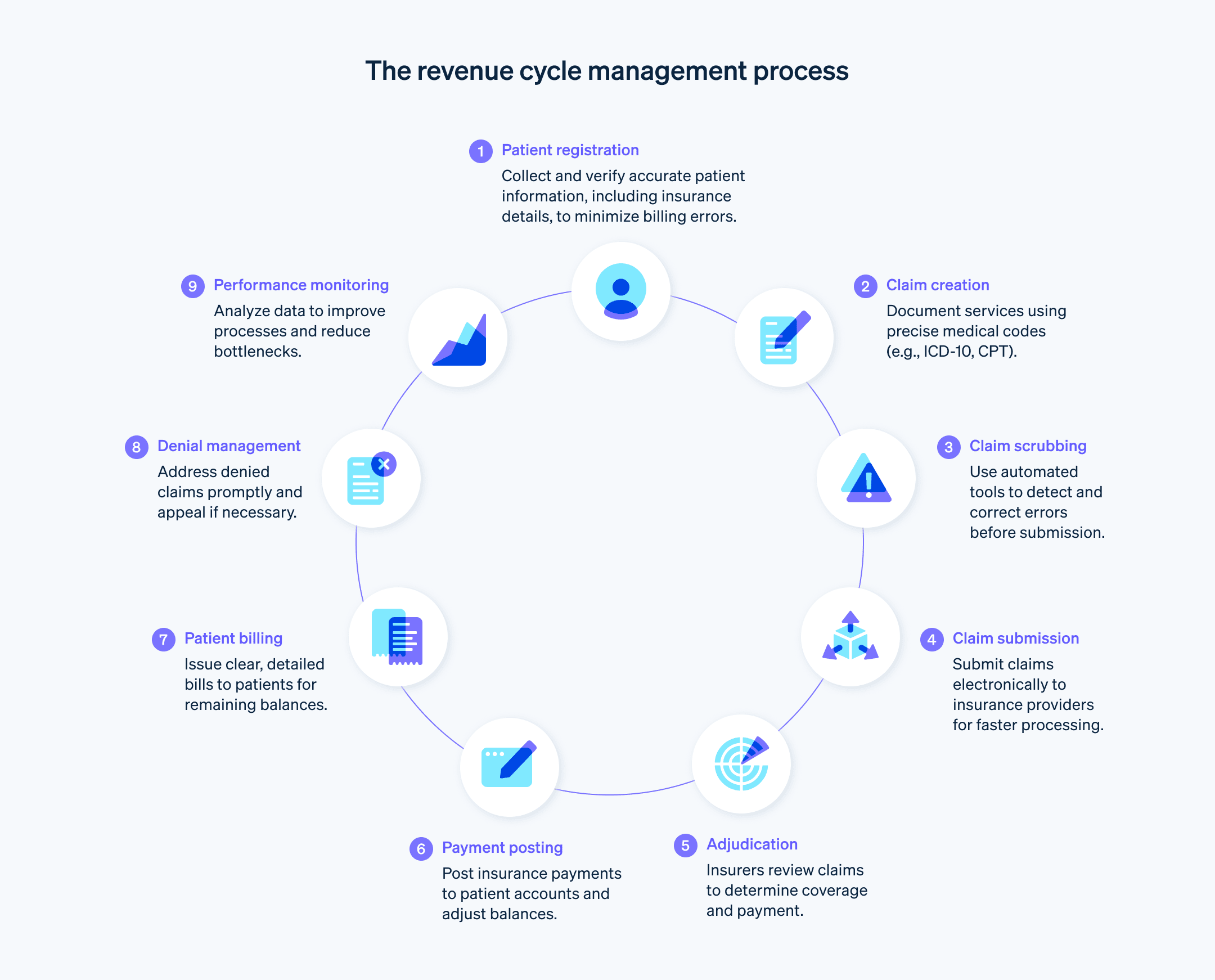
Der Umsatzzyklus des Gesundheitswesens besteht aus mehreren Phasen, die sicherstellen, dass Gesundheitsdienstleister für die von ihnen erbrachten Leistungen vergütet werden.
Vorabregistrierung: Erfassung der demografischen Daten und Versicherungsinformationen einer Patientin oder eines Patienten vor ihrem bzw. seinem Besuch.
Patientenregistrierung: Erfassen weiterer Patienteninformationen wie persönliche Angaben und medizinische Vorgeschichte.
Überprüfung und Genehmigung der Versicherung: Prüfung des Versicherungsschutzes und Einholung der erforderlichen Genehmigungen für Verfahren.
Gebührenerfassung und Codierung: Dokumentation aller erbrachten Leistungen und Verfahren und deren Übertragung in Abrechnungscodes (z. B. ICD-10- und CPT-Codes) für Versicherungsansprüche. Diese Codes sind in der gesamten Branche standardisiert und bestimmen, wie viel dem Gesundheitsdienstleister erstattet wird.
Einreichung von Ansprüchen: Einreichung von codierten Ansprüchen bei Versicherungsgesellschaften zur Zahlung. Der Kostenträger prüft, ob die Forderung mit den Zahlungsrichtlinien und -vereinbarungen übereinstimmt, und entscheidet, ob er die Forderung vollständig oder teilweise bezahlt oder sie ablehnt oder zurückweist.
Ablehnungsmanagement: Verwaltung und Anfechtung abgelehnter Versicherungsansprüche.
Buchung der Zahlung: Verbuchung der Zahlung auf dem Patientenkonto, sobald die Versicherung den Gesundheitsdienstleister bezahlt hat.
Patientenabrechnung: Fakturierung von Restbeträgen, die von der Versicherung nicht übernommen wurden. Dazu können Zuzahlungen, Selbstbeteiligungen oder Gebühren für nicht abgedeckte Leistungen gehören.
Inkasso: Nachverfolgung von unbezahlten Rechnungen. Hierzu gehören beispielsweise das Versenden von Mahnungen, das Einrichten von Zahlungsplänen oder der Versand an Inkassounternehmen.
Berichterstattung: Analyse von Daten und wichtigen Leistungsindikatoren und Erstellung von Berichten über den Gesamtzustand des Ertragszyklus eines Gesundheitsdienstleisters, wobei potenzielle Verbesserungsbereiche aufgezeigt werden.
Best Practices für das Revenue Cycle Management
Die Implementierung eines effizienten RCM-Prozesses beinhaltet eine umfassende Datenerfassung, eine transparente Kommunikation mit den Patienten/Patientinnen und eine regelmäßige Leistungsüberwachung. Nachstehend erhalten Sie einen Überblick über die Best Practices für das Revenue Cycle Management:
Datenerfassung: Erheben Sie bei der ersten Kontaktaufnahme umfassende Informationen über die Patientin oder den Patienten, einschließlich persönlicher Daten, demografischer Daten, Kontaktinformationen, Gesundheitszustand und Versicherungsdaten. Verwenden Sie digitale Tools, um diese Daten genau und sicher zu erfassen. Eine genaue Datenerfassung minimiert Abrechnungsfehler und spätere Ablehnungen von Ansprüchen.
Verifizierung: Bestätigen Sie die Richtigkeit der erfassten Informationen, vor allem der Versicherungsdaten. Verwenden Sie Systeme zur Echtzeitüberprüfung, um den Versicherungsschutz, die Leistungen und die Vorabgenehmigung der Patientin oder des Patienten zu überprüfen. Die Bestätigung der Anspruchsberechtigung und die Einholung von Vorabgenehmigungen vor der Erbringung von Dienstleistungen klären die Verantwortlichkeiten für die Zahlung durch die Versicherung im Voraus und verringern die Ablehnung von Anträgen aufgrund von Problemen mit der Kostenübernahme und die damit verbundenen Überraschungen bei der Rechnungsstellung für die Patientinnen und Patienten.
Datenintegrität: Aktualisieren und validieren Sie regelmäßig Patienteninformationen. Änderungen bei der Versicherung, den Kontaktdaten oder der Krankengeschichte müssen umgehend in die Patientenakte aufgenommen werden. Informieren Sie die Patienten/Patientinnen über den Registrierungsvorgang, welche Informationen sie angeben müssen und warum diese wichtig sind. So wird sichergestellt, dass die Anträge mit genauen, aktuellen Informationen ausgefüllt werden.
Compliance: Nehmen Sie Bezug auf alle relevanten Vorschriften wie Gesetze zum Datenschutz für Patienten/Patientinnen und Datensicherheitsstandards, um ein konformes Registrierungsverfahren zu entwickeln. Damit verhindern Sie, dass rechtliche oder behördliche Strafen später den Umsatz beeinträchtigen.
Codierung: Investieren Sie in die ständige Weiterbildung und Schulung Ihrer Mitarbeiterinnen und Mitarbeiter in Bezug auf aktuelle Codierungsstandards und Aktualisierungen. Verwenden Sie eine präzise und genaue Codierung für alle erbrachten Leistungen. Auf diese Weise wird die Kostenerstattung maximiert und die Wahrscheinlichkeit von abgelehnten Ansprüchen verringert.
Anspruchsüberprüfung: Verwenden Sie automatisierte Tools zur Überprüfung von Ansprüchen, um Fehler zu erkennen und zu korrigieren, die zu Ablehnungen oder Verzögerungen führen könnten. Die Überprüfung der Anträge vor der Einreichung reduziert die Anzahl der Anträge, die aufgrund von Eingabefehlern abgelehnt werden.
Einreichung von Ansprüchen: Entwickeln Sie einen systematischen Vorgang für die rechtzeitige Einreichung vollständiger und korrekter Ansprüche bei den Versicherungsanbietern. Eine schnelle Bearbeitung der Anträge sorgt für schnellere Erstattungen.
Anspruchsverfolgung und Ablehnungsmanagement: Implementieren Sie ein Nachverfolgungssystem für eingereichte Ansprüche. Beantworten Sie umgehend alle Ablehnungen oder Anfragen nach zusätzlichen Informationen, um den Umsatzstrom so ununterbrochen wie möglich aufrechtzuerhalten. Analysieren Sie Ablehnungen und identifizieren Sie Muster, die zur Verringerung des Auftretens von Ablehnungen und zur Beschleunigung des Berufungsverfahrens genutzt werden könnten.
Kommunikation mit den Patientinnen und Patienten: Informieren Sie Ihre Patientinnen und Patienten frühzeitig und häufig über ihre finanzielle Verantwortung. Eine transparente Kommunikation über Kosten, Abrechnungsverfahren und Zahlungserwartungen verbessert die Zufriedenheit der Patientinnen und Patienten und verringert Inkassoprobleme.
Rechnungsstellung an Patientinnen und Patienten: Stellen Sie Ihren Patientinnen und Patienten leicht verständliche Rechnungen mit detaillierten Erklärungen der Kosten zur Verfügung. Bieten Sie mehrere Zahlungsoptionen und Zahlungspläne an, um es den Patientinnen und Patienten zu erleichtern, ihren finanziellen Verpflichtungen nachzukommen. Dies kann das Inkasso beschleunigen und ausstehende Forderungen reduzieren.
Zahlungsabwicklung: Richten Sie ein System dafür ein, wie und wann Sie Zahlungen abwickeln, sie auf Patientenkonten buchen und Konten abstimmen, um sicherzustellen, dass der Umsatz so schnell wie möglich erfasst und verbucht wird.
Kundenservice: Stellen Sie ein sachkundiges und zugängliches Kundenservice-Team zusammen, das sich um Patientenanfragen zu Anmeldung, Abrechnung und Versicherung kümmert. Die Beseitigung von Unklarheiten bei den Patientinnen und Patienten und das Eingehen auf Bedenken trägt dazu bei, ihre Zahlungsmoral zu verbessern und ihnen eine bessere Erfahrung zu bieten.
Einsatz von Technologie: Ziehen Sie Software- und Technologielösungen in Betracht, die RCM-Prozesse vereinfachen, manuelle Fehler reduzieren und Echtzeiteinblicke in den Umsatzzyklus bieten. Dies kann dazu beitragen, Zahlungen schneller einzuziehen und wertvolle Ressourcen für andere Aspekte des Gesundheitswesens freizusetzen.
Überwachung der Leistung: Überprüfen Sie regelmäßig die wichtigsten Leistungsindikatoren (Key Performance Indicators, KPIs) und Metriken, um den Zustand des Umsatzzyklus zu überwachen. Nutzen Sie diese Erkenntnisse, um fundierte Entscheidungen zu treffen und kontinuierliche Verbesserungen vorzunehmen.
Einreichung von Versicherungsansprüchen: Eine Schritt-für-Schritt-Anleitung
Nachdem eine Patientin oder ein Patient medizinische Leistungen in Anspruch genommen hat, stellt der Leistungserbringer einen Versicherungsantrag für die Erstattung zusammen und reicht ihn ein. Sobald die Ansprüche akzeptiert wurden, aktualisieren die Anbieter den Saldo auf dem Patientenkonto und stellen der Patientin oder dem Patienten den Restbetrag in Rechnung. Wenn Ansprüche abgelehnt werden, muss der Gesundheitsdienstleister möglicherweise einen geänderten Anspruch erneut einreichen oder Widerspruch einlegen.
Erstellung von Ansprüchen: Gesundheitsdienstleister dokumentieren den Patientenbesuch und übertragen ihn in abrechenbare Kosten unter Verwendung geeigneter medizinischer Codes, die die Art des Besuchs und die erbrachten Leistungen angeben. Dazu gehören Diagnosecodes (z. B. ICD-10) und Verfahrenscodes (z. B. CPT und HCPCS).
Prüfung von Ansprüchen: Die Ansprüche werden einer gründlichen Prüfung unterzogen, um Fehler oder Unstimmigkeiten zu identifizieren und zu korrigieren. Dieser Schritt verringert die Wahrscheinlichkeit von Ablehnungen oder Verweigerungen von Ansprüchen aufgrund von Problemen wie falschen Patienteninformationen, Codierungsfehlern oder fehlenden Details.
Einreichung der Ansprüche: Der Anspruch wird bei der zuständigen Versicherungsgesellschaft eingereicht. Dies geschieht in der Regel über elektronische Datenaustauschsysteme (Electronic Data Interchange, EDI), die im Vergleich zu manuellen Verfahren schnellere Übermittlungs- und Antwortzeiten ermöglichen.
Beurteilung: Die Versicherungsgesellschaft prüft den Anspruch, um ihre Haftung zu bestimmen, den Versicherungsschutz zu verifizieren und zu überprüfen, ob die in Rechnung gestellten Leistungen mit der Police der Patientin oder des Patienten übereinstimmen.
Festlegung der Zahlung: Der Versicherer entscheidet über die Höhe der Zahlung, die vollständig oder teilweise erfolgen oder verweigert werden kann. Diese Entscheidung basiert auf Faktoren wie der Abdeckung der Leistungen, Netzwerkvereinbarungen und der Anspruchsberechtigung der Patientin oder des Patienten zum Zeitpunkt der Leistung.
Zahlung und Erklärung der Leistungen (Explanation of Benefits, EOB): Der Versicherer stellt die Zahlung an den Leistungserbringer zusammen mit einer EOB aus, in der detailliert aufgeführt ist, welche Leistungen abgedeckt waren, welche Beträge gezahlt wurden und welche Verantwortung die Patientin oder der Patient trägt, wie etwa Selbstbehalte oder Zuzahlungen.
Buchung der Zahlung: Der Gesundheitsdienstleister bucht die Zahlung auf das Konto der Patientin oder des Patienten und passt den Kontostand an, um die Zahlung und die verbleibende Verantwortung der Patientin oder des Patienten zu berücksichtigen.
Patientenabrechnung: Der Anbieter stellt der Patientin oder dem Patienten eine Rechnung über den noch nicht bezahlten Restbetrag aus.
Ablehnungsmanagement: Wenn ein Anspruch abgelehnt wird, prüft der Anbieter den Grund für die Ablehnung und korrigiert alle Probleme. Je nach den Umständen kann der Anspruch erneut eingereicht oder die Entscheidung angefochten werden.
Berichterstattung und Analyse: Die Anbieter überprüfen regelmäßig ihre Anspruchsverfahren, um Trends wie häufige Gründe für Ablehnungen oder Zahlungsverzögerungen zu erkennen. Diese Daten fließen in Prozessverbesserungen ein, um die Erfolgsquote künftiger Ansprüche zu erhöhen.
Auswirkungen des Revenue-Cycle-Management-Prozesses auf den Umsatz
Jeder Schritt des Revenue Cycle Managements dient dazu, den rechtzeitigen und korrekten Zahlungseingang zu gewährleisten und Umsatz für den Gesundheitsdienstleister zu generieren. Im Folgenden erfahren Sie, wie jeder einzelne Schritt des Prozesses einen reibungslosen Weg zur Umsatzerzielung schafft:
Patientenregistrierung: Die genaue Erfassung von Patienteninformationen minimiert Abrechnungsfehler, die zu Zahlungsverzögerungen führen könnten.
Erstellung von Ansprüchen: Eine genaue medizinische Codierung und die rechtzeitige Einreichung von Ansprüchen erleichtert die prompte Bezahlung durch die Versicherungsträger.
Zahlungseinzug: Durch die Verfolgung der Zahlungen von Versicherern und Patienten/Patientinnen können Anbieter Diskrepanzen, Verweigerungen und ausstehende Zahlungen umgehend bearbeiten und so einen ununterbrochenen Umsatzstrom aufrechterhalten.
Finanzielles Engagement der Patienten/Patientinnen: Die Kommunikation mit den Patientinnen und Patienten über ihre finanziellen Verpflichtungen, Zahlungsoptionen und Unterstützung bei Fragen zur Rechnungsstellung führt zu einer größeren Zufriedenheit der Patientinnen und Patienten und erhöht die Wahrscheinlichkeit, dass sie ihren Zahlungsverpflichtungen nachkommen.
Berichte und Analysen: Die Analyse von Finanzdaten und das Erkennen von Trends bei Zahlungseingängen liefern wichtige Informationen für Entscheidungen, die die Finanzlage insgesamt verbessern und für eine erfolgreiche Umsatzgenerierung sorgen.
Compliance: Die Einhaltung neuer Vorschriften im Gesundheitswesen und der Anforderungen der Kostenträger schützt den Umsatz vor potenziellen rechtlichen oder Compliance-bedingten Beeinträchtigungen. Der RCM-Prozess geht proaktiv auf diese Compliance-Bedenken ein und verhindert diese Probleme.
So kann Technologie das Revenue Cycle Management unterstützen
Durch Technologie kann das RCM präziser und einfacher zu handhaben sein, wodurch sich die finanziellen Ergebnisse verbessern und der Verwaltungsaufwand für die Gesundheitsdienstleister verringert. Mit diesen Technologie-Tools können Sie den RCM-Prozess verbessern:
Elektronische Gesundheitsakten (Electronic Health Records, EHRs): EHRs integrieren Patientendaten zwischen verschiedenen Einrichtungen des Gesundheitswesens und ermöglichen einen umfassenden Zugriff auf Patienteninformationen, die den Anbietern helfen, Patientenbegegnungen korrekt zu dokumentieren und abzurechnen.
Automatisierte Überprüfung der Anspruchsberechtigung: Automatisierte Systeme können den Versicherungsschutz und die Leistungen der Patientinnen und Patienten in Echtzeit überprüfen, bevor die Leistungen erbracht werden. Dadurch wird die Wahrscheinlichkeit von Abrechnungsfehlern und Ablehnungen aufgrund von Problemen mit dem Versicherungsschutz verringert.
Software zur medizinischen Codierung: Moderne Codierungssoftware hilft Codierern, die richtigen Codes für Verfahren und Diagnosen zuzuweisen. Einige Systeme nutzen künstliche Intelligenz (KI) und maschinelles Lernen, um Codes vorzuschlagen und so das Risiko menschlicher Fehler zu verringern.
Systeme zur Verwaltung von Ansprüchen: Diese Systeme prüfen Ansprüche auf Fehler und automatisieren das Einreichungsverfahren. Sie können häufige Probleme aufzeigen, die zu Ablehnungen führen, und so Korrekturen ermöglichen, bevor der Anspruch an den Versicherer gesendet wird.
Elektronische Rechnungsstellung und Zahlungsabwicklung: Mithilfe von Technologie können Sie Patientenrechnungen elektronisch versenden und Online-Zahlungen ermöglichen, was diese Vorgänge beschleunigt.
Datenanalyse und Berichterstattung: Moderne Analysetools können Finanzdaten nach Trends, Engpässen und Verbesserungsmöglichkeiten im Ertragszyklus untersuchen. Diese Erkenntnisse können als Grundlage für wichtige Entscheidungen und operative Anpassungen dienen.
Plattformen zur Einbindung von Patienten/Patientinnen: Diese Plattformen kommunizieren mit den Patientinnen und Patienten über ihre finanziellen Verpflichtungen, bieten Online-Abrechnungs- und Zahlungsoptionen an und stellen Aufklärungsmaterial zur Verfügung, um die Erfahrung der Patientinnen und Patienten und die Einhaltung der Zahlungen zu verbessern.
Tools für das Ablehnungsmanagement: Technologie kann abgelehnte Anträge verfolgen und analysieren, um Muster und Ursachen zu erkennen. So können Anbieter systemische Probleme angehen und ihre Abrechnungspraktiken optimieren.
Automatisierung von Routineaufgaben: Die Automatisierung von administrativen Routineaufgaben wie Terminplanung, Versicherungsüberprüfung und Zahlungserinnerungen kann die Arbeitsbelastung der Mitarbeiterinnen und Mitarbeiter verringern, damit sie sich auf komplexere Aspekte des RCM konzentrieren können.
Herausforderungen im Revenue Cycle Management für das Gesundheitswesen
Nachfolgend finden Sie einen Überblick über die Herausforderungen, die der RCM-Prozess mit sich bringen kann – von der Einhaltung der sich entwickelnden Vorschriften im Gesundheitswesen bis hin zur Schaffung eines Gleichgewichts mit der Patientenerfahrung:
Komplexe Abrechnung und Codierung: In der Gesundheitsbranche gibt es komplexe Abrechnungs- und Codierungsverfahren mit Tausenden von Codes für Diagnosen und Verfahren, die häufig aktualisiert und geändert werden. Um in Bezug auf korrekte Codierungspraktiken auf dem Laufenden zu bleiben, müssen Sie sich ständig weiterbilden und anpassen.
Neue Vorschriften im Gesundheitswesen: Die Vorschriften des Gesundheitswesens ändern sich häufig und wirken sich auf verschiedene Aspekte des RCM aus, z. B. auf Abrechnungspraktiken, den Datenschutz für Patientinnen und Patienten und die Datensicherheit. Anbieter müssen aufmerksam sein, um mit diesen Änderungen Schritt zu halten.
Unterschiedliche Kostenträger: Bei der Abrechnung und Erstattung müssen Sie sich mit den unterschiedlichen Regeln, Deckungsrichtlinien und Erstattungssätzen zahlreicher Versicherungsträger auseinandersetzen, was die Erstellung, Einreichung und Anfechtung von Ansprüchen erschwert.
Wachsende Verantwortung der Patienten/Patientinnen: Mit der Zunahme von Krankenversicherungen mit hohem Selbstbehalt sind die Patientinnen und Patienten zunehmend für einen größeren Teil ihrer Gesundheitskosten verantwortlich. Zahlungen von Patientinnen und Patienten einzutreiben, kann aufgrund ihrer relativ begrenzten Ressourcen eine größere Herausforderung sein als der Umgang mit Versicherern.
Ressourcenintensive Technologieintegration: Die Integration verschiedener Technologiesysteme (wie z. B. EHRs, Abrechnungssoftware und Patientenportale) kann komplex und kostspielig sein. Eine unzureichende Integration kann zu Datensilos führen und den RCM-Prozess behindern.
Ablehnungsmanagement: Die Verwaltung und Verringerung der Zahl der abgelehnten Anträge ist eine ständige Herausforderung. Jeder abgelehnte Anspruch erfordert zusätzliche Ressourcen, um ihn zu untersuchen, Einspruch einzulegen oder ihn erneut einzureichen.
Mitarbeiterschulung und Fluktuation: Die ständige Weiterentwicklung von Abrechnungspraktiken, Codierung und Vorschriften erfordert eine kontinuierliche Schulung der Mitarbeiterinnen und Mitarbeiter. Hohe Fluktuationsraten in RCM-Funktionen können den Umsatzzyklus stören und zu Inkonsistenzen in der Bearbeitung führen.
Bedrohungen der Cybersicherheit: Da sich Organisationen im Gesundheitswesen zunehmend auf digitale Systeme für RCM verlassen, werden sie anfälliger für Cybersicherheitsbedrohungen wie Datenschutzverletzungen, die zu großen finanziellen Verlusten und Reputationsschäden führen können.
Aufwand für die Datenanalyse: Das Sammeln, Integrieren und Interpretieren großer Datenmengen kann zu einer echten Herausforderung werden. Unternehmen haben möglicherweise Schwierigkeiten, diese Daten effektiv für die Entscheidungsfindung zu nutzen.
Gleichgewicht mit der Patientenerfahrung: Es ist nicht immer einfach, die finanziellen Aspekte des RCM mit einer positiven Patientenerfahrung in Einklang zu bringen. Probleme wie Abrechnungsfehler, mangelnde Transparenz und schlechte Kommunikation können zur Unzufriedenheit der Patientinnen und Patienten führen und den Ruf einer Organisation beeinträchtigen.
Der Inhalt dieses Artikels dient nur zu allgemeinen Informations- und Bildungszwecken und sollte nicht als Rechts- oder Steuerberatung interpretiert werden. Stripe übernimmt keine Gewähr oder Garantie für die Richtigkeit, Vollständigkeit, Angemessenheit oder Aktualität der Informationen in diesem Artikel. Sie sollten den Rat eines in Ihrem steuerlichen Zuständigkeitsbereich zugelassenen kompetenten Rechtsbeistands oder von einer Steuerberatungsstelle einholen und sich hinsichtlich Ihrer speziellen Situation beraten lassen.