La gestión del ciclo de ingresos (RCM) es un proceso financiero utilizado por los proveedores de atención médica para facturar, rastrear y cobrar los pagos entrantes. El RCM abarca el registro de pacientes, la verificación de seguros, la presentación de reclamos, la gestión de cobros de pacientes y los cobros. Se proyecta que el mercado de RCM supere los $238,000 millones para 2030.
A continuación, cubriremos lo que implica el proceso de RCM, cómo simplificarlo y abordar los desafíos comunes, y las prácticas recomendadas para mejorar los resultados financieros.
¿Qué contiene este artículo?
- Cómo la gestión del ciclo de ingresos beneficia a las operaciones de salud
- Componentes y etapas del ciclo de ingresos de la atención médica
- Prácticas recomendadas para la gestión del ciclo de ingresos
- Presentación de reclamos de seguros: una guía paso a paso
- Cómo afecta el proceso de gestión del ciclo de ingresos a los ingresos
- Cómo la tecnología puede ayudar con la gestión del ciclo de ingresos
- Desafíos en la gestión del ciclo de ingresos de la atención médica
Forrester nombró a Stripe líder en facturación recurrente. Stripe recibió las puntuaciones más altas posibles en 10 criterios de evaluación y comentarios por encima de la media de nuestros clientes. Lee el informe para descubrir por qué creemos Stripe Billing puede ayudarte a desbloquear nuevas fuentes de ingresos, adaptarte a las tendencias del mercado y expandirte fácilmente.
Cómo la gestión del ciclo de ingresos beneficia a las operaciones de salud
Las empresas de atención médica confían en RCM para lograr estabilidad financiera, eficiencia y una mejor atención al paciente.
Estabilidad financiera: RCM promueve un flujo constante de ingresos para los proveedores de atención médica al capturar y cobrar rápidamente el pago por los servicios prestados.
Eficiencia y reducción de costos: el proceso de RCM ahorra tiempo y recursos dedicados a tareas administrativas como gestión de cobros y programación, lo que permite al personal centrarse en la atención al paciente.
Mejora de la experiencia del paciente: un sistema RCM bien gestionado facilita la gestión de cobros precisa y los procesos de pago más sencillos, lo que minimiza la confusión y mejora la experiencia general del paciente.
Componentes y etapas del ciclo de ingresos de la atención médica
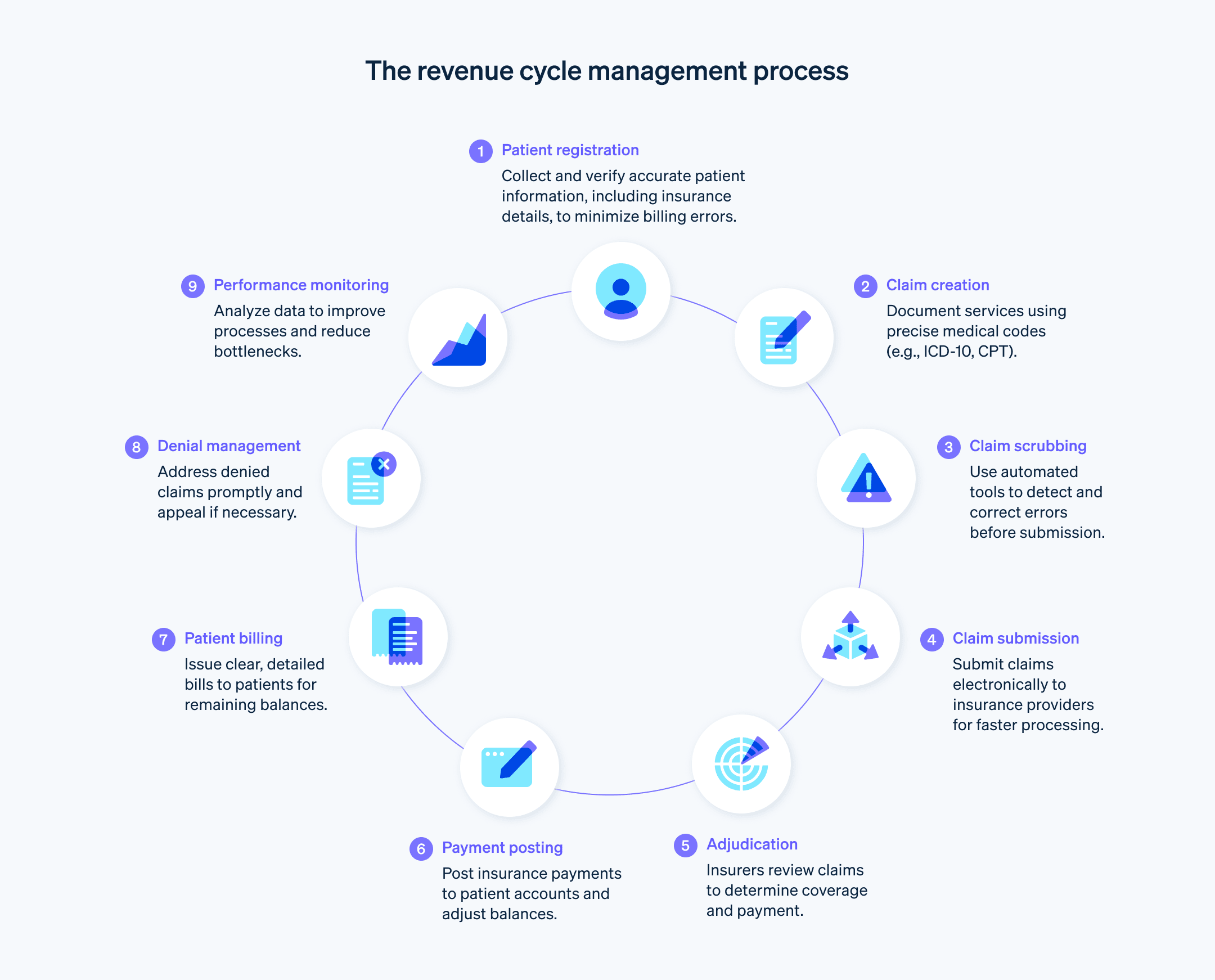
El ciclo de ingresos de la atención médica tiene varias etapas que garantizan que los proveedores de atención médica sean compensados por los servicios que brindan.
Preinscripción: recopila la información demográfica y del seguro de un paciente antes de su visita.
Registro de pacientes: recopila más información del paciente, como datos personales e historial médico.
Verificación y autorización de seguros: comprobación de la cobertura del seguro y obtención de las autorizaciones necesarias para los procedimientos.
Captura y programación de cargos: documenta todos los servicios y procedimientos realizados y los traduce a códigos de gestión de cobros (p. ej., códigos ICD-10 y CPT) para los reclamos de seguros. Estos códigos están estandarizados en todo el sector y determinan cuánto se le reembolsará al proveedor de atención médica.
Presentación de reclamos: presentación de reclamos codificados a las empresas de seguros para su pago. El pagador evaluará el cumplimiento de la normativa de este reclamo con las políticas y acuerdos de pago y decidirá si paga en su totalidad, paga en parte, o rechaza la reclamación.
Gestión de rechazos: gestión y apelación de reclamos de seguros rechazados.
Contabilización de pagos: contabiliza el pago en la cuenta del paciente una vez que la compañía de seguros le paga al proveedor de atención médica.
Gestión de cobros de los pacientes: cobra a los pacientes cualquier saldo que el seguro no cubriera. Esto puede incluir copagos, deducibles o cargos por servicios no cubiertos.
Cobranza: seguimiento de saldos no pagados. Esto puede incluir el envío de recordatorios de facturas, la creación de planes de pago o el envío a cobranzas.
Informes: analiza los datos e indicadores clave de rendimiento e informa sobre el estado general del ciclo de ingresos de un proveedor de atención médica, señalando posibles áreas de mejora.
Prácticas recomendadas para la gestión del ciclo de ingresos
La implementación de un proceso de RCM eficiente implica una recopilación exhaustiva de datos, comunicaciones transparentes con los pacientes y un monitoreo regular del rendimiento. Aquí tienes un resumen de las prácticas recomendadas para la gestión del ciclo de ingresos:
Recolección de datos: en el punto de contacto inicial, recopila información completa del paciente, incluidos datos personales, datos demográficos, información de contacto, estado de salud y datos del seguro. Utiliza herramientas digitales para capturar estos datos de forma precisa y segura. La recolección precisa de datos minimiza los errores de gestión de cobros y rechazos en reclamos posteriores.
Verificación: confirma la exactitud de la información recopilada, especialmente los detalles del seguro. Utiliza sistemas de verificación en tiempo real para verificar la cobertura del paciente, los beneficios y los requisitos de autorización previa. La confirmación de la elegibilidad y la obtención de autorizaciones previas antes de prestar los servicios aclara las responsabilidades de pago del seguro por adelantado y reduce los rechazos de reclamos debido a problemas de cobertura y las consiguientes sorpresas en la facturación de los pacientes.
Integridad de los datos: actualiza y valida regularmente la información del paciente. Los cambios en el seguro, los datos de contacto o el historial médico deben reflejarse de inmediato en los registros del paciente. Informa a los pacientes sobre el proceso de registro, qué información deben proporcionar y por qué es importante. Esto garantiza que los reclamos se completen con información precisa y actualizada.
Cumplimiento de la normativa: consulta todas las regulaciones pertinentes, como las leyes de privacidad del paciente y los estándares de seguridad de datos, para desarrollar un proceso de registro que cumpla con las normas. Esto evita que las sanciones legales o reglamentarias afecten a los ingresos en el futuro.
Programación: invierte en educación y capacitación continuas para el personal en los estándares y actualizaciones de programación actuales. Utiliza una programación precisa y exacta para todos los servicios prestados. Esto maximiza el reembolso y reduce la probabilidad de que se rechacen los reclamos.
Depuración de reclamos: utiliza herramientas automatizadas de depuración de reclamos para detectar y corregir errores que podrían dar lugar a rechazos o retrasos. Cuando se depuran los reclamos antes de enviarlos, se reduce el número de reclamos rechazados debido a errores de entrada de datos.
Presentación de reclamos: desarrolla un proceso sistemático para presentar reclamos completos y precisos a los proveedores de seguros de manera oportuna. La rapidez en la presentación de reclamos acelera los reembolsos.
Seguimiento de reclamos y gestión de rechazos: implementa un sistema de seguimiento de los reclamos presentadas. Atiende con prontitud cualquier rechazo o solicitud de información complementaria para mantener el flujo de ingresos lo más ininterrumpido posible. Analiza las denegaciones e identifica cualquier patrón que pueda abordarse para reducir las ocurrencias y acelerar el proceso de apelación.
Comunicación con el paciente: involucra a los pacientes desde el principio y con frecuencia sobre sus responsabilidades financieras. Una comunicación transparente sobre los costos, los procedimientos de gestión de cobros y las expectativas de pago mejoran la satisfacción del paciente y reducen los problemas de cobranza.
Facturación de pacientes: proporciona a los pacientes facturas fáciles de entender que incluyan explicaciones detalladas de los cargos. Ofrece múltiples opciones de pago y planes de pago para que a los pacientes les resulte más fácil cumplir con sus obligaciones financieras. Esto puede acelerar los cobros y reducir las cuentas por cobrar pendientes.
Procesamiento de pagos: establece un sistema de cómo y cuándo procesar pagos, contabilízalos en las cuentas de los pacientes y concilia las cuentas para garantizar que los ingresos se recauden y registren lo más rápido posible.
Servicio al cliente: mantén un equipo de atención al cliente experto y accesible para manejar las consultas de los pacientes sobre registro, gestión de cobros y seguro. Reducir la confusión de los pacientes y abordar las inquietudes ayuda a mejorar el cumplimiento de la normativa de los pagos y proporciona una mejor experiencia al paciente.
Uso de la tecnología: considera soluciones de software y tecnología que puedan simplificar los procesos de RCM, reducir los errores manuales y proporcionar información en tiempo real sobre el ciclo de ingresos. Esto puede ayudar a cobrar los pagos más rápidamente y liberar recursos valiosos para gastar en otros aspectos de las operaciones de atención médica.
Supervisión del rendimiento: revisa periódicamente los indicadores clave de rendimiento (KPI) y las métricas para monitorear la solidez del ciclo de ingresos. Utiliza estos conocimientos para tomar decisiones informadas y mejorar continuamente.
Presentación de reclamos de seguros: una guía paso a paso
Después de que un paciente recibe servicios de atención médica, el proveedor reúne y presenta un reclamo de seguro para su reembolso. Una vez que se aceptan los reclamos, los proveedores actualizan el saldo adeudado en la cuenta del paciente y facturan al paciente el saldo restante. Si se rechazan los reclamos, es posible que el proveedor de atención médica deba volver a presentar un reclamo enmendada o presentar una apelación.
Creación de reclamos: los proveedores de atención médica documentan la visita del paciente y la traducen en cargos facturables utilizando códigos médicos apropiados que comunican la naturaleza de la visita y los servicios prestados. Esto incluye códigos de diagnóstico (p. ej., CIE-10) y códigos de procedimiento (p. ej., CPT y HCPCS).
Depuración de reclamos: los reclamos se someten a un proceso de revisión exhaustivo conocido como depuración para identificar y corregir cualquier error o inconsistencia. Este paso reduce la probabilidad de que se rechacen o denieguen los reclamos debido a problemas como información incorrecta del paciente, errores de programación o falta de datos.
Presentación de reclamos: el reclamo se presenta a la compañía de seguros correspondiente. Por lo general, esto se hace mediante sistemas de intercambio electrónico de datos (EDI), que permiten tiempos de presentación y respuesta más rápidos en comparación con los procesos manuales.
Adjudicación: la compañía de seguros revisa el reclamo para determinar su responsabilidad, verificando la cobertura y si los servicios facturados se alinean con la póliza del paciente.
Determinación del pago: la aseguradora decide el monto del pago, que puede ser un pago completo, un pago parcial o un rechazo. Esta decisión se basa en factores como la cobertura del servicio, los acuerdos de la red y la elegibilidad del paciente en el momento del servicio.
Pago y explicación de beneficios (EOB): la aseguradora emite el pago al proveedor de asistencia médica acompañado de una EOB, que detalla qué servicios estaban cubiertos, los importes pagados y cualquier responsabilidad del paciente, como deducibles o copagos.
Contabilización de pagos: el proveedor de atención médica registra el pago en la cuenta del paciente, y ajusta el saldo de la cuenta para reflejar el pago y cualquier responsabilidad restante del paciente.
Gestión de cobros de los pacientes: el proveedor emite una factura al paciente por cualquier saldo pendiente de pago.
Gestión de rechazos: si se rechaza un reclamo, el proveedor revisa el motivo del rechazo y corrige cualquier problema. Podría volver a presentar el reclamo o apelar la decisión, según las circunstancias.
Elaboración de informes y análisis: los proveedores revisan regularmente su proceso de reclamo para identificar tendencias, como las razones comunes de los rechazos o los retrasos en los pagos. Estos datos informan las mejoras de los procesos para aumentar la tasa de éxito de las futuras ventas.
Cómo afecta el proceso de gestión del ciclo de ingresos a los ingresos
Cada paso de la gestión del ciclo de ingresos funciona para garantizar un cobro de pagos oportuno y preciso y generar ingresos para el proveedor de atención médica. A continuación, te explicamos cómo cada paso del proceso crea un camino sencillo hacia la recaudación de ingresos:
Registro de pacientes: la recopilación precisa de la información del paciente minimiza los errores de facturación que podrían retrasar el pago.
Creación de reclamos: la programación médica precisa y la presentación oportuna de reclamos facilitan el pago puntual de los proveedores de seguros.
Cobro de pagos: el seguimiento de los pagos de las aseguradoras y los pacientes permite a los proveedores gestionar rápidamente las discrepancias, los rechazos y los pagos pendientes, manteniendo un flujo ininterrumpido de ingresos.
Compromiso financiero del paciente: la comunicación con los pacientes sobre sus responsabilidades financieras, opciones de pago y asistencia con las consultas de facturación crea una mayor satisfacción del paciente y hace que sea más probable que cumplan con las obligaciones de pago.
Elaboración de informes y análisis: el proceso de análisis de datos financieros e identificación de tendencias en los cobros de pagos informa las decisiones clave que impulsan la salud financiera general y la generación exitosa de ingresos.
Cumplimiento de la normativa: el cumplimiento de la normativa de salud en evolución y de los requisitos de los pagadores protege los ingresos de posibles interrupciones legales o relacionadas con el cumplimiento. El proceso de RCM atiende de manera proactiva estos problemas de cumplimiento de la normativa y los previene.
Cómo la tecnología puede ayudar con la gestión del ciclo de ingresos
La tecnología puede hacer que el RCM sea más preciso y fácil de seguir, mejorando los resultados financieros y reduciendo las cargas administrativas de los proveedores de atención médica. Estas herramientas tecnológicas pueden mejorar el proceso de RCM:
Historias clínicas electrónicas (EHR): las EHR integran los datos de los pacientes en diferentes entornos de atención médica, lo que permite un acceso generalizado a la información del paciente que ayuda a los proveedores a documentar y facturar correctamente las reuniones con los pacientes.
Verificación automatizada de elegibilidad: los sistemas automatizados pueden verificar la cobertura y los beneficios del seguro del paciente en tiempo real antes de que se presten los servicios, lo que reduce la probabilidad de errores de facturación y rechazos debido a problemas de cobertura.
Software de programación médica: el software de programación avanzado ayuda a los codificadores a asignar los códigos correctos para los procedimientos y diagnósticos. Algunos sistemas incorporan inteligencia artificial (IA) y machine learning para sugerir códigos, lo que reduce el riesgo de error humano.
Sistemas de gestión de siniestros: estos sistemas permiten comprobar si hay errores en los reclamos y automatizan el proceso de presentación. Pueden señalar problemas comunes que conducen a rechazos, lo que permite correcciones antes de que se envíe el reclamo a la aseguradora.
Gestión de cobros electrónica y procesamiento de pagos: la tecnología puede enviar electrónicamente las facturas de los pacientes y permitir pagos en línea, lo que agiliza estos procesos.
Análisis de datos e informes: las herramientas de análisis avanzadas pueden analizar los datos financieros en busca de tendencias, cuellos de botella y oportunidades de mejora en el ciclo de ingresos. Esta información puede servir de base para la toma de decisiones clave y los ajustes operativos.
Plataformas de participación de pacientes: estas plataformas se comunican con los pacientes sobre sus responsabilidades financieras, ofrecen opciones de facturación y pago en línea y proporcionan recursos educativos, lo que mejora la experiencia del paciente y el cumplimiento de la normativa de los pagos.
Herramientas de gestión de rechazos: la tecnología puede rastrear y analizar los reclamos rechazados, identificando patrones y causas raíz para que los proveedores puedan abordar problemas sistémicos y optimizar sus prácticas de gestión de cobros.
Automatización de tareas rutinarias: la automatización de las tareas administrativas rutinarias, como la programación de citas, la verificación de seguros y los recordatorios de pagos, puede reducir la carga de trabajo de los miembros del personal y permitirles centrarse en aspectos más complejos de RCM.
Desafíos en la gestión del ciclo de ingresos de la atención médica
Desde mantener el cumplimiento de la normativa de atención médica en evolución hasta equilibrar la experiencia del paciente, aquí se presenta un resumen de los desafíos que puede presentar el proceso RCM.
Complejidad de la facturación y la programación: el sector de la salud tiene procesos complejos de gestión de cobros y programación, con miles de códigos para diagnósticos y procedimientos que se actualizan y cambian con frecuencia. Mantenerse actualizado sobre las prácticas de programación adecuadas requiere educación y adaptación continuas.
Evolución de la normativa de salud: las regulaciones de atención médica cambian con frecuencia, lo que afecta varios aspectos de RCM, como las prácticas de facturación, la privacidad del paciente y la seguridad de los datos. Los proveedores deben estar atentos para mantenerse al día con estos cambios.
Variabilidad del pagador: la facturación y el reembolso requieren trabajar a través de las distintas reglas, políticas de cobertura y tasas de reembolso de numerosos pagadores de seguros, lo que complica el proceso de creación, presentación y disputa de reclamos.
Aumento de la responsabilidad del paciente: con el aumento de los planes de salud con deducibles altos, los pacientes son cada vez más responsables de una mayor parte de sus costos de atención médica. Cobrar los pagos de los pacientes puede ser más difícil que tratar con las aseguradoras debido a sus recursos relativamente limitados.
Integración de tecnología que consume muchos recursos: la integración de diversos sistemas tecnológicos (como HCE, software de facturación y portales de pacientes) pueden ser complejos y costosos. Si no se integra correctamente, se pueden generar silos de datos y obstaculizar el proceso de RCM.
Gestión de rechazos: gestionar y reducir los rechazos de los reclamos es un desafío persistente. Cada reclamo rechazado requiere recursos complementarios para investigar, apelar o volver a presentar.
Capacitación y rotación del personal: la evolución continua de las prácticas de facturación, la programación y las regulaciones requiere una capacitación continua del personal. Las altas tasas de rotación en las funciones de RCM pueden interrumpir el ciclo de ingresos y provocar inconsistencias en el procesamiento.
Amenazas a la ciberseguridad: a medida que las organizaciones de salud confían cada vez más en los sistemas digitales para RCM, se vuelven más vulnerables a las amenazas de ciberseguridad, como las violaciones de datos, que pueden provocar importantes pérdidas financieras y daños a la reputación.
Carga de análisis de datos: recopilar, integrar e interpretar grandes volúmenes de datos puede ser un desafío. Las organizaciones pueden tener dificultades para utilizar eficazmente estos datos para la toma de decisiones.
Equilibrar la experiencia del paciente: equilibrar los aspectos financieros de RCM con una experiencia positiva para el paciente puede ser un desafío. Problemas como los errores de facturación, la falta de transparencia y la mala comunicación pueden provocar la insatisfacción de los pacientes y afectar a la reputación de una organización.
El contenido de este artículo tiene solo fines informativos y educativos generales y no debe interpretarse como asesoramiento legal o fiscal. Stripe no garantiza la exactitud, la integridad, adecuación o vigencia de la información incluida en el artículo. Si necesitas asistencia para tu situación particular, te recomendamos consultar a un abogado o un contador competente con licencia para ejercer en tu jurisdicción.