收入周期管理 (RCM) 是医疗保健提供商用来计费、跟踪和收取收款的财务流程。RCM 包括患者注册、保险验证、索赔提交、患者计费和收款。到 2030 年,RCM 市场预计将超过 2380 亿美元。
下面,我们将介绍 RCM 流程的内容、如何简化流程和应对常见挑战,以及改善财务成果的最佳实践。
目录
- 收入周期管理如何使医疗保健运营受益
- 医疗保健收入周期的组成部分和阶段
- 收入周期管理的最佳实践
- 提交保险索赔:分步指南
- 收入周期管理流程如何影响收入
- 技术如何协助收入周期管理
- 医疗保健收入周期管理的挑战
Forrester 将 Stripe 评为定期计费领域的领军企业。Stripe 在 10 项评估标准中获得了最高分,并获得了高于平均水平的客户反馈。阅读报告,了解为什么我们认为 Stripe Billing 可以帮助您开启新的收入来源、顺应市场趋势并轻松实现业务增长。
收入周期管理如何使医疗保健运营受益
医疗保健企业依靠 RCM 来实现财务稳定、效率和更好的患者护理。
金融稳定:RCM 通过及时获取和收取所提供服务的付款,促进医疗服务提供者获得稳定的收入。
提高效率并降低成本:RCM 流程节省了用于开单 和编码等行政工作的时间和资源,使员工能够专注于患者护理。
改善患者体验:管理完善的 RCM 系统有助于准确开单和简化付款流程,最大限度地减少混乱,改善患者的整体就医体验。
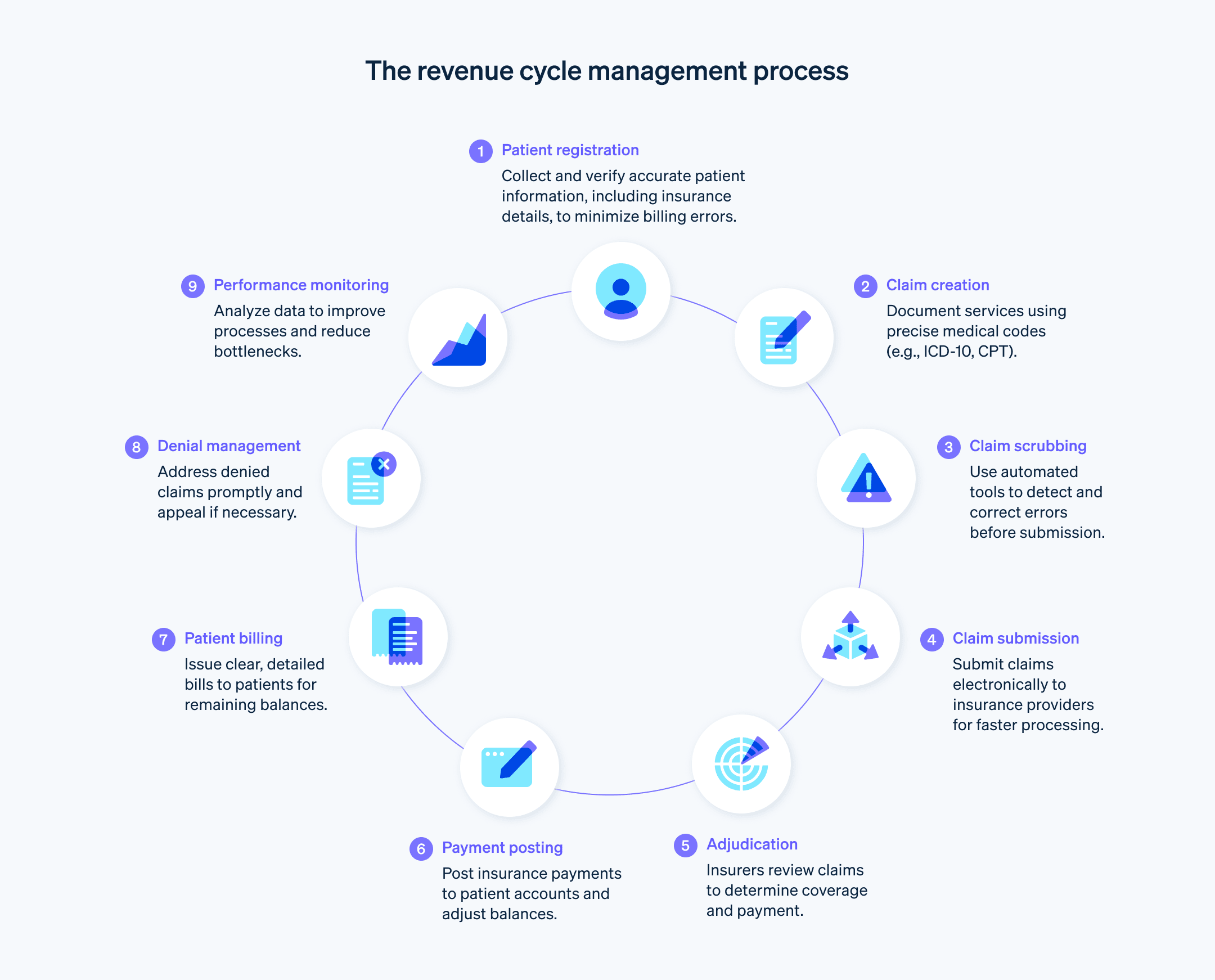
医疗保健收入周期的组成部分和阶段
医疗保健收入周期有几个阶段,以确保医疗保健提供商因其提供的服务而获得补偿。
预先登记:在患者就诊前收集患者的人口统计和保险信息。
患者登记:收集更多的患者信息,例如个人详细信息和病史。
保险验证和授权:检查保险承保范围并获得必要的程序授权。
收费采集和编码:记录所有服务和程序,并将其转换为账单代码(例如,ICD-10 和 CPT 代码),用于保险索赔。这些代码在整个行业内都是标准化的,并决定了医疗保健提供商将获得多少报销。
索赔提交:向保险公司提交编码索赔以获得付款。付款人将评估此索赔是否符合付款政策和协议,并决定是全额付款、部分付款还是拒绝或拒绝索赔。
拒绝管理:管理和上诉被拒绝的保险索赔。
付款过账:保险公司向医疗保健提供商付款后,将付款过账到患者账户。
患者账单:向患者收取保险未涵盖的任何余额。这可能包括共付额、免赔额或未承保服务的费用。
收款:跟进未付余额。这可能包括发送提醒账单、设置付款计划或发送到收款。
报告:分析数据和关键绩效指标,并报告医疗保健提供商收入周期的整体健康状况,指出可能需要改进的地方。
收入周期管理的最佳实践
实施高效的 RCM 流程涉及全面的数据收集、透明的患者沟通和定期的性能监测。以下是收入周期管理的最佳实践概要:
数据收集:在最初的联系点,收集全面的患者信息,包括个人详细信息、人口统计详细信息、联系信息、健康状况和保险详细信息。使用数字工具准确、安全地捕获这些数据。准确的数据收集可最大限度地减少计费错误和日后索赔被拒绝的情况。
验证:确认所收集信息的准确性,尤其是保险详情。使用实时验证系统检查患者的承保范围、福利和任何预授权要求。在提供服务之前确认资格并获得预授权可以预先明确保险支付责任,并减少因承保问题和随后的患者账单意外而导致的索赔被拒绝。
数据完整性:定期更新和验证患者信息。保险、联系方式或病史的变化应及时反映在患者记录中。告知患者注册过程、他们需要提供哪些信息以及为什么它很重要。这可确保在填写报销申请时提供准确的最新信息。
监管合规:参考所有相关法规,例如患者隐私法和数据安全标准,以制定合规的注册流程。这样可以防止法律或监管处罚影响以后的收入。
编码:投资对员工进行持续教育和培训,使其了解当前的编码标准和更新。对提供的所有服务进行精确和准确的编码。这将最大限度地提高报销额度,并降低拒赔的可能性。
索赔审查:使用自动索赔审查工具来检测和纠正可能导致拒付或延误的错误。在提交索赔申请前进行审核,可减少因数据录入错误而被拒付的索赔申请数量。
索赔提交:制定系统流程,及时向保险公司提交完整准确的索赔。索赔提交的快速周转加快了报销速度。
索赔跟踪和拒绝管理:对提交的索赔实施跟踪系统。及时处理任何拒绝或要求提供额外信息的请求,以保持收入流尽可能不中断。分析拒绝并确定可以解决的任何模式,以减少发生率并加快申诉流程。
患者沟通:尽早并经常让患者了解他们的财务责任。就费用、开单程序 和付款预期进行透明沟通,可提高患者满意度并减少收款问题。
患者开票:为患者提供易于理解的账单,其中包括详细的收费说明。提供多种付款方式和付款方案,使患者更容易履行其财务义务。这可以加快收款速度并减少未偿还的应收账款。
支付处理:建立一套系统,规定如何以及何时处理付款、将付款记入患者账户并核对账目,以确保尽快收取并记录收入。
客户服务:保持一支知识渊博、易于沟通的客户服务团队,处理患者对注册、账单和保险的咨询。减少患者的困惑,解决患者的疑虑,有助于提高付款的合规性,为患者提供更好的就医体验。
使用技术:考虑可以简化 RCM 流程、减少人工错误并提供对收入周期的实时洞察的软件和技术解决方案。这有助于更快地收款,腾出宝贵的资源用于医疗运营的其他方面。
性能监控:定期审查关键绩效指标 (KPI) 和指标,以监控收入周期的健康状况。利用这些见解做出明智的决策和持续改进。
提交保险索赔:分步指南
患者接受医疗保健服务后,提供商会收集并提交保险索赔以进行报销。一旦索赔被接受,提供商就会更新患者账户上的欠款,并向患者收取剩余的余额。如果索赔被拒绝,医疗保健提供商可能需要重新提交修改后的索赔或提出上诉。
索赔创建:医疗保健提供商记录患者就诊情况,并使用适当的医疗代码将其转换为可计费费用,这些代码传达了就诊的性质和所提供的服务。这包括诊断代码(例如,ICD-10)和程序代码(例如,CPT 和 HCPCS)。
索赔审查:索赔要经过一个彻底的审查过程,称为梳理,以发现并纠正任何错误或不一致之处。这一步骤可降低因患者信息不正确、编码错误或细节缺失等问题而导致索赔被拒绝或拒付的可能性。
索赔提交:索赔将提交给相应的保险公司。这通常使用电子数据交换 (EDI) 系统完成,与人工流程相比,该系统可加快提交速度和响应时间。
评审:保险公司审查索赔以确定其责任,核实承保范围,并检查收费服务是否与病人的保单一致。
付款确定:保险公司决定付款金额,可以是全额付款、部分付款或拒绝付款。这一决定基于服务覆盖范围、网络协议和患者接受服务时的资格等因素。
付款和福利说明 (EOB):保险公司向医疗保健提供商付款,并随附一份 EOB,详细说明承保的服务项目、支付的金额以及患者应承担的责任,如免赔额或共付额。
付款过账:医疗保健提供商将付款过账到患者的账户,调整账户余额以反映付款和任何剩余的患者责任。
患者账单:提供商向患者开具任何剩余未付余额的账单。
拒绝管理:如果索赔被拒绝,提供商会审查拒绝原因并纠正任何问题。根据具体情况,它可能会重新提交索赔或对决定提出上诉。
报告与分析:提供商会定期审查其索赔流程,以确定趋势,例如拒绝付款或延迟付款的常见原因。这些数据有助于改进流程,以提高未来索赔的成功率。
收入周期管理流程如何影响收入
收入周期管理的每个步骤都能确保及时、准确地收款,并为医疗保健提供商创造收入。以下是该流程的每个步骤如何创造顺畅的收款途径:
患者登记:准确收集患者信息可最大限度地减少可能延迟付款的计费错误。
索赔创建:准确的医疗编码和及时的索赔提交有助于保险提供商及时付款。
收款:通过跟踪保险公司和患者的付款,提供商可以及时处理差异、拒绝和未付款项,从而保持不间断的收入流。
患者财务参与:与患者就他们的财务责任、付款选项和账单查询协助进行沟通,可以提高患者满意度,并使他们更有可能遵守付款义务。
报告与分析:分析财务数据和识别收款趋势的过程为关键决策提供了信息,从而促进了整体财务状况和成功创收。
监管合规:遵守不断变化的医疗保健法规和付款人要求可保护收入免受潜在的法律或合规相关中断的影响。RCM 流程主动处理这些合规性问题并防止这些问题。
技术如何协助收入周期管理
技术可以使 RCM 更准确、更容易跟上,改善财务成果,减轻医疗保健提供商的行政负担。这些技术工具可以改进 RCM 流程:
电子病历 (EHR):电子病历整合了不同医疗机构的患者数据,可广泛获取患者信息,帮助医疗保健提供商正确记录患者就诊情况并开具账单。
自动资格验证:自动化系统可在提供服务前实时验证患者的保险范围和福利,从而减少因保险范围问题而出现账单错误和拒付的可能性。
医疗编码软件:先进的编码软件可帮助编码人员为程序和诊断分配正确的代码。一些系统结合人工智能 (AI) 和机器学习来建议代码,从而降低人为错误的风险。
理赔管理系统:这些系统会检查索赔是否存在错误,并自动执行提交流程。他们可以标记导致拒绝的常见问题,从而在将索赔发送给保险公司之前进行更正。
电子账单和付款处理:技术可以电子方式发送患者账单,并允许线上支付,加快了这些流程。
数据分析和报告:高级分析工具可以梳理财务数据,了解收入周期中的趋势、瓶颈和改进机会。这种洞察力可以为关键决策和运营调整提供信息。
患者互动平台:这些平台与患者就他们的财务责任进行沟通,提供在线计费和支付选项,并提供教育资源,改善患者体验和支付合规性。
拒绝管理工具:技术可以跟踪和分析被拒绝的索赔,识别模式和根本原因,以便提供商能够解决系统性问题并改进其计费实践。
日常任务自动化:自动执行日常管理任务,例如预约安排、保险验证和付款提醒,可以减少员工的工作量,让他们专注于 RCM 更复杂的方面。
医疗保健收入周期管理的挑战
从遵守不断发展的医疗保健法规到平衡患者体验,下面概述了 RCM 流程可能带来的挑战:
计费和编码复杂性:医疗保健行业具有复杂的计费和编码流程,有数千个用于诊断和程序的代码,这些代码经常更新和更改。要跟上正确编码实践的最新发展,就需要不断进行教育和调整。
不断变化的医疗保健法规:医疗保健法规经常变化,影响 RCM 的各个方面,如计费实践、患者隐私和数据安全。提供商必须保持警惕,以跟上这些变化。
付款人多变性:计费和报销需要了解众多保险付款人的不同规则、承保政策和报销率,使索赔创建、提交和争议流程复杂化。
患者责任不断增加:随着高免赔额医疗计划的兴起,患者要承担的医疗费用越来越多。由于保险公司的资源相对有限,向患者收取款项可能比与保险公司打交道更具挑战性。
资源密集型技术整合:集成各种技术系统(如 EHR、计费软件 和患者门户)可能既复杂又昂贵。如果不能正确整合,可能会导致数据孤岛,并阻碍 RCM 流程。
拒绝管理:管理和减少索赔被拒绝是一项长期的挑战。每个被拒绝的索赔都需要额外的资源来调查、申诉或重新提交。
员工培训和离职:计费实践、编码和法规的不断发展需要持续的员工培训。RCM 角色的高流动率会扰乱收入周期,导致处理过程不一致。
网络安全威胁:随着医疗保健组织越来越依赖数字系统进行 RCM,他们越来越容易受到数据泄露等网络安全威胁的影响,这可能导致重大的经济损失和声誉损害。
数据分析负担:收集、集成和解读大量数据可能具有挑战性。组织可能难以有效地利用这些数据进行决策。
平衡患者体验:在 RCM 的财务方面与积极的患者体验之间取得平衡可能具有挑战性。账单错误、缺乏透明度和沟通不畅等问题会导致患者不满,并影响机构的声誉。
本文中的内容仅供一般信息和教育目的,不应被解释为法律或税务建议。Stripe 不保证或担保文章中信息的准确性、完整性、充分性或时效性。您应该寻求在您的司法管辖区获得执业许可的合格律师或会计师的建议,以就您的特定情况提供建议。