Revenue cycle management (RCM) är en finansiell process som används av vårdgivare för att fakturera, spåra och samla in inkommande betalningar. RCM omfattar patientregistrering, försäkringsverifiering, skadeanmälningar, patientfakturering och inkasso. RCM-marknaden väntas överstiga 238 miljarder USD år 2030.
Nedan går vi igenom vad RCM-processen innebär, hur man kan förenkla processen och ta itu med vanliga utmaningar samt bästa praxis för att förbättra de ekonomiska resultaten.
Vad innehåller den här artikeln?
- Hur hantering av intäktscykler gynnar hälso- och sjukvården
Komponenter och steg i hälso- och sjukvårdens intäktscykel - Bästa praxis för hantering av intäktscykler
- Skicka in försäkringsanspråk: En steg-för-steg-guide
- Hur processen för hantering av intäktscykeln påverkar intäkterna
- Hur teknik kan hjälpa till med hantering av intäktscykler
- Utmaningar inom hantering av intäktscykeln inom hälso- och sjukvården
Forrester har utsett Stripe till ett ledande företag inom återkommande fakturering. Stripe fick högsta möjliga betyg i 10 olika utvärderingskriterier och återkopplingen från våra kunder låg över genomsnittet. Läs rapporten för att ta reda på hur Stripe Billing kan ge dig tillgång till nya intäktsflöden, anpassa dig till marknadstrender och skala upp verksamheten.
Hur hantering av intäktscykler gynnar hälso- ochsjukvårdsverksamheten
Sjukvårdsorganisationer förlitar sig på RCM för att uppnå finansiell stabilitet, effektivitet och bättre patientvård.
Finansiell stabilitet: RCM bidrar till ett jämnt inkomstflöde för vårdgivare genom att snabbt ta emot och driva in betalning för utförda tjänster.
Effektivitet och minskade kostnader: RCM-processen sparar tid och resurser som läggs på administrativa uppgifter som fakturering och kodning, så att personalen kan fokusera på patientvården.
Förbättrad patientupplevelse: Ett välskött RCM-system underlättar korrekt fakturering och enklare betalningsprocesser, vilket minimerar förvirring och förbättrar den övergripande patientupplevelsen.
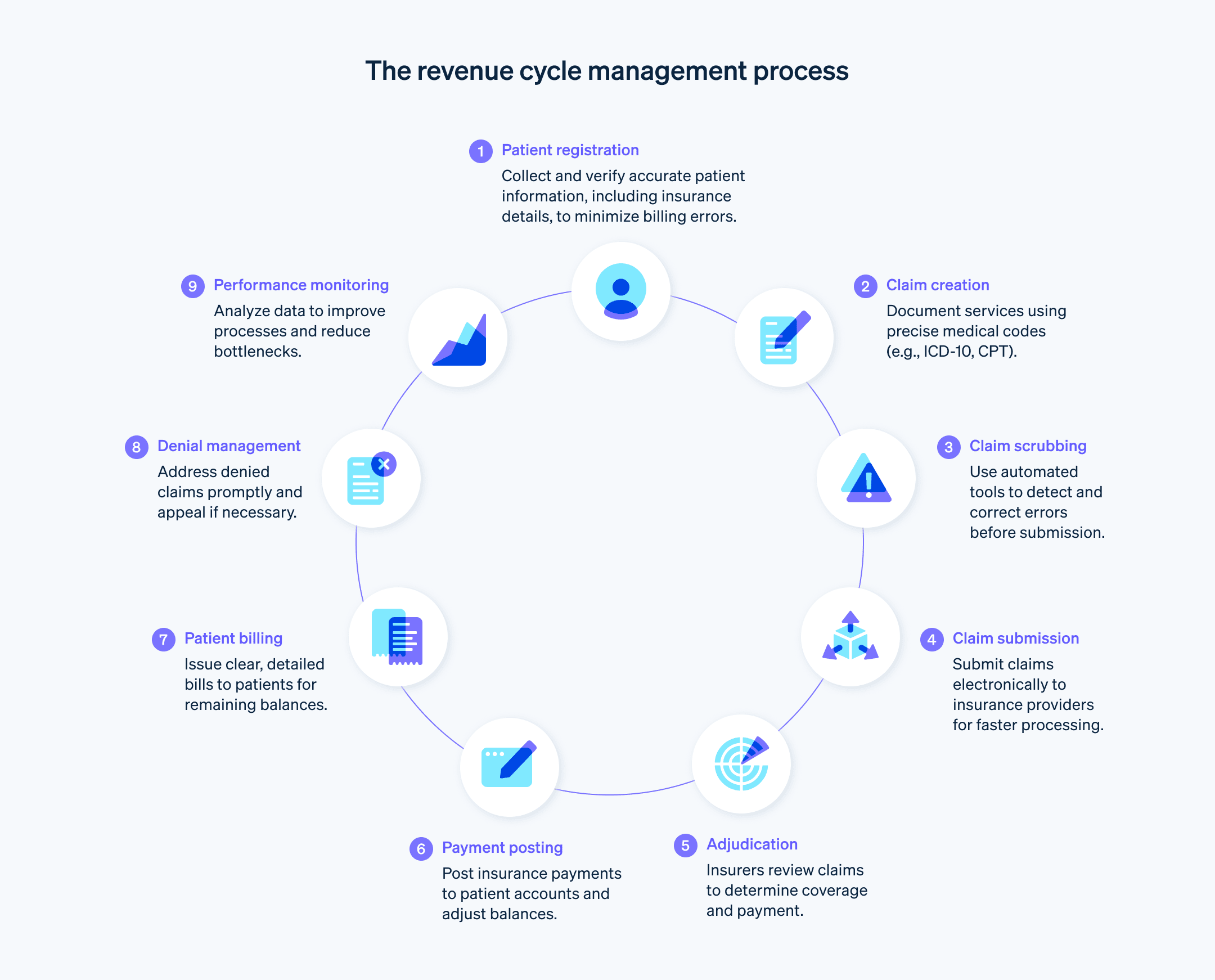
Komponenter och steg i hälso- och sjukvårdens intäktscykel
Intäktscykeln för hälso- och sjukvården består av flera steg som säkerställer att vårdgivarna får ersättning för de tjänster de levererar.
Föranmälan: Samla in patientens demografiska uppgifter och försäkringsinformation före besöket.
Patient registrering: Samla in ytterligare patientinformation, t.ex. personuppgifter och sjukdomshistoria.
Verifiering och godkännande av försäkringar: Kontroll av försäkringsskydd och inhämtande av nödvändiga tillstånd för behandlingar.
Debiteringsregistrering Dokumentera alla utförda tjänster och procedurer och översätta dem till faktureringskoder (t.ex. ICD-10- och CPT-koder) för försäkringsanspråk. Dessa koder är standardiserade inom hela branschen och avgör hur mycket vårdgivaren får i ersättning.
Inlämning av anspråk: Skicka in kodade anspråk till försäkringsbolag för utbetalning. Betalaren utvärderar om kravet är förenligt med betalningspolicyn och betalningsavtalen och beslutar om kravet ska betalas helt, delvis eller om det ska avvisas eller avslås.
Hantering av förnekande: Hantering och överklagande av avslagna försäkringsärenden.
Betalning utstationering: Bokföring av betalning på patientkonto när försäkringsbolaget har betalat vårdgivaren.
Patient fakturering: Fakturering av patienter för eventuella belopp som inte täcks av försäkringen. Det kan handla om egenavgifter, självrisker eller avgifter för tjänster som inte täcks av försäkringen.
Samlingar: Uppföljning av obetalda mellanhavanden Det kan handla om att skicka påminnelsefakturor, upprätta betalningsplaner eller skicka till inkasso.
Rapportering: Analysera data och viktiga resultatindikatorer och rapportera om den övergripande hälsan hos en vårdgivares intäktscykel och flagga för potentiella förbättringsområden.
Bästa praxis för hantering av intäktscykeln
För att implementera en effektiv RCM-process krävs omfattande datainsamling, transparent patientkommunikation och regelbunden uppföljning av resultaten. Här är en sammanfattning av de bästa metoderna för hantering av intäktscykler:
Datainsamling: Vid den första kontakten ska du samla in omfattande patientinformation, inklusive personuppgifter, demografiska uppgifter, kontaktuppgifter, hälsostatus och försäkringsuppgifter. Använd digitala verktyg för att samla in dessa data på ett korrekt och säkert sätt. Använd digitala verktyg för att samla in dessa uppgifter på ett korrekt och säkert sätt.
Verifiering: Bekräfta att den insamlade informationen är korrekt, särskilt försäkringsuppgifterna. Använd verifieringssystem i realtid för att kontrollera patientens täckning, förmåner och eventuella krav på förhandsgodkännande. Genom att bekräfta behörighet och inhämta förhandsgodkännanden innan tjänsterna utförs klargörs ansvaret för försäkringsbetalningen på förhand, vilket minskar antalet avslag på anspråk på grund av täckningsproblem och överraskningar i samband med patientfakturering.
Dataintegritet: Regelbunden uppdatering och validering av patientinformation. Ändringar i försäkringar, kontaktuppgifter eller sjukdomshistoria ska omedelbart återspeglas i patientjournalen. Informera patienterna om registreringsprocessen, vilken information de behöver lämna och varför den är viktig. Detta säkerställer att anspråk kompletteras med korrekt och uppdaterad information.
Efterlevnad: Hänvisa till alla relevanta bestämmelser, t.ex. lagar om patientsekretess och datasäkerhetsstandarder, för att utveckla en registreringsprocess som uppfyller kraven. Detta förhindrar att juridiska eller regulatoriska påföljder påverkar intäkterna i efterhand.
Kodning Investera i fortlöpande utbildning och fortbildning för personalen i aktuella kodningsstandarder och uppdateringar. Använd exakt och korrekt kodning för alla tjänster som tillhandahålls. Detta maximerar ersättningen och minskar sannolikheten för nekade anspråk.
Anspråk på rengöring: Använd automatiska verktyg för att rensa anspråk för att identifiera och korrigera fel som kan leda till avslag eller förseningar. Genom att granska anspråk innan de skickas in minskar antalet anspråk som nekas på grund av fel i datainmatningen.
Inlämning av anspråk: Utveckla en systematisk process för att lämna in fullständiga och korrekta anspråk till försäkringsbolag i tid. Snabb handläggning av ersättningsanspråk påskyndar ersättningarna.
Spårning av anspråk och hantering av avslag: Implementera ett spårningssystem för inlämnade krav. Ta omedelbart itu med eventuella avslag eller förfrågningar om ytterligare information för att hålla intäktsflödet så oavbrutet som möjligt. Analysera avslag och identifiera eventuella mönster som kan åtgärdas för att minska förekomsten och påskynda överklagandeprocessen.
Patientkommunikation: Engagera patienterna tidigt och ofta om deras ekonomiska ansvar. Öppen kommunikation om kostnader, faktureringsförfaranden, och betalningsförväntningar förbättrar patientnöjdheten och minskar inkassoproblemen.
Fakturering av patienter: Ge patienterna lättförståeliga räkningar som innehåller detaljerade förklaringar av avgifterna. Erbjud flera betalningsalternativ och betalningsplaner för att göra det lättare för patienter att uppfylla sina ekonomiska skyldigheter. Detta kan påskynda indrivningen och minska utestående fordringarna.
Betalningshantering: Richten Sie ein System dafür ein, wie und wann Zahlungen zu verarbeiten sind, buchen Sie sie auf Patientenkonten und gleichen Sie Konten ab, um sicherzustellen, dass die Einnahmen so schnell wie möglich eingezogen und verbucht werden.
Kundservice: Unterhalten Sie ein sachkundiges und zugängliches Kundendienstteam, das Patientenanfragen zu Anmeldung, Abrechnung und Versicherung bearbeitet. Die Verringerung der Verwirrung der Patienten und die Beseitigung von Bedenken tragen zu einer besseren Zahlungsmoral und zu einem besseren Patientenerlebnis bei.
Använda teknik Överväg programvaru- och tekniklösningar som kan förenkla RCM-processer, minska manuella fel och ge insikter i realtid om intäktscykeln. Detta kan bidra till att samla in betalningar snabbare och frigöra värdefulla resurser som kan läggas på andra aspekter av hälso- och sjukvårdsverksamheten.
Prestandaövervakning: Granska regelbundet nyckeltal (KPI:er) och mätvärden för att övervaka intäktscykelns hälsa. Använd dessa insikter för att fatta välgrundade beslut och ständiga förbättringar.
Skicka in försäkringsanspråk: En steg-för-steg-guide
Efter att en patient har fått hälso- och sjukvårdstjänster sammanställer vårdgivaren och lämnar in ett försäkringsanspråk för ersättning. När anspråken har godkänts uppdaterar leverantören det utestående beloppet på patientkontot och fakturerar patienten för det återstående beloppet. Om anspråk avslås kan vårdgivaren behöva skicka in en ändrad begäran eller lämna in ett överklagand
Skapande av anspråk: Vårdgivare dokumenterar patientbesöket och översätter det till fakturerbara avgifter med hjälp av lämpliga medicinska koder som kommunicerar besökets art och de tjänster som tillhandahålls. Detta inkluderar diagnoskoder (t.ex. ICD-10) och procedurkoder (t.ex. CPT och HCPCS).
Anspråk på rengöring: Ansökningarna genomgår en rigorös granskningsprocess för att identifiera och korrigera eventuella fel eller inkonsekvenser. Detta steg minskar sannolikheten för att krav avvisas eller nekas på grund av felaktig patientinformation, kodningsfel eller saknade detaljer.
Inlämning av anspråk: Anspråket skickas till lämpligt försäkringsbolag. Detta görs vanligtvis med hjälp av EDI-system (Electronic Data Interchange), vilket möjliggör snabbare inlämnings- och svarstider jämfört med manuella processer.
Avgörande:: Försäkringsbolaget granskar anspråket för att fastställa sitt ansvar, verifiera täckningen och kontrollera om de fakturerade tjänsterna överensstämmer med patientens försäkring.
Betalningsbestämmande: Försäkringsgivaren beslutar om betalningsbeloppet, som kan vara en full betalning, delbetalning eller avslag. Detta beslut baseras på faktorer som tjänstetäckning, nätverksavtal och patientens behörighet vid tidpunkten för tjänsten.
Betalning och förklaring av förmåner (EOB): Försäkringsgivaren utfärdar betalning till vårdgivaren tillsammans med en EOB, som beskriver vilka tjänster som täcktes, de belopp som betalats och eventuellt patientansvar såsom självrisker eller copayments.
Betalning utstationering: Vårdgivaren bokför betalningen på patientens konto och justerar kontosaldot för att återspegla betalningen och eventuellt återstående patientansvar.
Patient fakturering: Vårdgivaren skickar en räkning till patienten för eventuellt kvarstående obetalt belopp.
Hantering av förnekande: Om en ansökan avslås granskar leverantören orsaken till avslaget och rättar till eventuella problem. Beroende på omständigheterna kan den lämna in ansökan på nytt eller överklaga beslutet.
Rapportering och analys: Leverantörer ser regelbundet över sin ansökningsprocess för att identifiera trender som vanliga orsaker till avslag eller försenade betalningar. Dessa data ligger till grund för processförbättringar för att öka framgångsfrekvensen för framtida anspråk.
Hur processen för hantering av intäktscykeln påverkar intäkterna
Varje steg i hanteringen av intäktscykeln fungerar för att säkerställa snabb och korrekt betalningsinsamling och generera intäkter för vårdgivaren. Så här skapar varje steg i processen en smidig väg till att samla in intäkter:
Patient registrering: Korrekt insamling av patientinformation minimerar faktureringsfel som kan försena betalningen.
Skapande av anspråk: Korrekt medicinsk kodning och snabb inlämning av anspråk underlättar snabb betalning från försäkringsgivare.
Betalningsinsamling: Genom att spåra betalningar från försäkringsbolag och patienter kan leverantörer snabbt hantera avvikelser, avslag och utestående betalningar och upprätthålla ett oavbrutet intäktsflöde.
Patient ekonomiskt engagemang: Att kommunicera med patienterna om deras ekonomiska ansvar, betalningsalternativ och hjälp med fakturafrågor skapar större patientnöjdhet och gör dem mer benägna att fullgöra sina betalningsåtaganden.
Rapportering och analys: Processen med att analysera finansiella data och identifiera trender i betalningsuppbörden ger underlag för viktiga beslut som främjar den övergripande finansiella hälsan och en framgångsrik intäktsgenerering.
Efterlevnad: Efterlevnad av föränderliga hälso- och sjukvårdsregler och betalarkrav skyddar intäkterna från potentiella juridiska eller efterlevnadsrelaterade störningar. RCM-processen hanterar proaktivt dessa problem med efterlevnad och förebygger dessa problem.
Hur teknik kan hjälpa till med hantering av intäktscykler
Tekniken kan göra RCM mer exakt och lättare att hålla koll på, vilket förbättrar de ekonomiska resultaten och minskar den administrativa bördan för vårdgivarna Dessa tekniska verktyg kan förbättra RCM-processen:
Elektroniska patientjournaler: EHRs integrerar patientdata i olika vårdmiljöer och ger bred tillgång till patientinformation som hjälper vårdgivare att korrekt dokumentera och fakturera patientmöten.
Automatiserad verifiering av behörighet: Automatiserade system kan verifiera patientförsäkringsskydd och förmåner i realtid innan tjänsterna tillhandahålls, vilket minskar sannolikheten för faktureringsfel och avslag på grund av täckningsproblem.
Programvara för medicinsk kodning: Avancerad kodningsprogramvara hjälper kodarna att tilldela rätt koder för procedurer och diagnoser. Vissa system innehåller artificiell intelligens (AI) och maskininlärning för att föreslå koder, vilket minskar risken för mänskliga fel.
System för bedrägerihantering Dessa system kontrollerar att det inte finns några fel i anspråken och automatiserar inlämningsprocessen. De kan flagga vanliga problem som leder till avslag, vilket möjliggör korrigeringar innan anspråket skickas till försäkringsgivaren.
Elektronisk fakturering och betalningshantering: Tekniken kan elektroniskt skicka patienträkningar och möjliggöra onlinebetalningar, vilket påskyndar dessa processer.
Dataanalys och rapportering: Avancerade analysverktyg kan användas för att granska finansiella data och identifiera trender, flaskhalsar och möjligheter till förbättringar i intäktscykeln. Denna insikt kan ligga till grund för viktiga beslut och anpassningar av verksamheten.
Plattformar för patientengagemang: Dessa plattformar kommunicerar med patienter om deras ekonomiska ansvar, erbjuder fakturerings- och betalningsalternativ online och tillhandahåller utbildningsresurser, vilket förbättrar patientupplevelsen och efterlevnaden av betalningar.
Verktyg för hantering av förnekande: Tekniken kan spåra och analysera nekade anspråk, identifiera mönster och grundorsaker så att leverantörerna kan ta itu med systematiska problem och förbättra sina faktureringsrutiner.
Automatisering av rutinuppgifter: Automatisering av rutinmässiga administrativa uppgifter som schemaläggning av möten, försäkringsverifiering och betalningspåminnelser kan minska arbetsbelastningen för personalen och låta dem fokusera på mer komplexa aspekter av RCM.
Intäktscykelhantering för hälso- och sjukvård:
Här följer en översikt över de utmaningar som RCM-processen kan innebära, från att upprätthålla efterlevnaden av nya regler för hälso- och sjukvården till att balansera patientupplevelsen:
Fakturerings- och kodningskomplexitet: Hälso- och sjukvårdsbranschen har komplexa fakturerings- och kodningsprocesser, med tusentals koder för diagnoser och procedurer som ofta uppdateras och ändras. Att hålla sig uppdaterad om korrekta kodningsmetoder kräver kontinuerlig utbildning och anpassning.
Utvecklande regler för hälso- och sjukvård: Hälso- och sjukvårdsregler ändras ofta, vilket påverkar olika aspekter av RCM, t.ex. faktureringsrutiner, patientintegritet och datasäkerhet. Leverantörerna måste vara vaksamma på att hålla jämna steg med dessa förändringar.
Variabilitet betalare: Fakturering och ersättning kräver att man arbetar sig igenom de olika regler, täckningspolicyer och ersättningsnivåer som gäller för många försäkringsgivare, vilket komplicerar processen med att skapa, skicka in och bestrida anspråk.
Ökat patientansvar: I takt med att sjukförsäkringar med hög självrisk blir allt vanligare ansvarar patienterna för en allt större del av sina sjukvårdskostnader. Att samla in betalningar från patienter kan vara mer utmanande än att hantera försäkringsbolag på grund av deras relativt begränsade resurser.
Resurskrävande teknikintegration: Integrering av olika tekniska system (t.ex. elektroniska patientjournaler, faktureringsprogramvara och patientportaler) kan vara komplexa och kostsamma. En bristfällig integration kan leda till datasilos och försvåra RCM-processen.
Hantering av förnekande: Att hantera och minska antalet nekade ersättningar är en ständigt återkommande utmaning. Varje nekat anspråk kräver ytterligare resurser för att undersöka, överklaga eller skicka in igen.
Personalutbildning och personalomsättning: Den pågående utvecklingen av faktureringsmetoder, kodning och regler kräver kontinuerlig utbildning av personalen. Hög personalomsättning i RCM-roller kan störa intäktscykeln och leda till inkonsekvenser i bearbetningen.
Hot mot cybersäkerheten: I takt med att hälso- och sjukvårdsorganisationer i allt högre grad förlitar sig på digitala system för RCM blir de mer sårbara för cybersäkerhetshot som dataintrång, vilket kan leda till stora ekonomiska förluster och ryktesspridning.
Börda dataanalys: Att samla in, integrera och tolka stora datamängder kan vara en utmaning. Organisationer kan ha svårt att effektivt använda dessa data för beslutsfattande.
Balansera patientupplevelsen: Att balansera de ekonomiska aspekterna av RCM med en positiv patientupplevelse kan vara utmanande. Problem som faktureringsfel, brist på transparens och dålig kommunikation kan leda till missnöje hos patienter och påverka en organisations rykte.
Innehållet i den här artikeln är endast avsett för allmän information och utbildningsändamål och ska inte tolkas som juridisk eller skatterelaterad rådgivning. Stripe garanterar inte att informationen i artikeln är korrekt, fullständig, adekvat eller aktuell. Du bör söka råd från en kompetent advokat eller revisor som är licensierad att praktisera i din jurisdiktion för råd om din specifika situation.